Общие сведения
Причины заболевания
• Злоупотребление алкоголем является наиболее частой причиной жирового гепатоза. Этиловый спирт и продукты его метаболизма оказывают влияние на все этапы обмены жиров в печени. Тяжесть жировой дистрофии прямо пропорционально количеству выпитого.
• Сахарный диабет.
• Ожирение и повышенное поступление жира с пищей.
• Отравление гепатотропными ядами (четыреххлористый углерод, ДДТ, желтый фосфор и др).
• Применение некоторых лекарственных препаратов.
Симптомы
Очень редко наблюдается жировая дистрофия печени с выраженной клинической картиной: сильные боли в животе, желтуха, похудание, кожный зуд.
Диагностика
Заподозрить жировую дистрофию врач –терапевт может уже при клиническом осмотре по увеличению печени в размерах при пальпации живота. Увеличение печени подтверждают с помощью УЗИ брюшной полости. В биохимическом анализе крови обнаруживают повышение печеночных ферментов (АсАТ, АлАТ, щелочная фосфатаза). В некоторых случаях для подтверждения диагноза проводят КТ, МРТ, биопсию печени.
Наиболее вероятными причинами развития жирового гепатоза являются: заболевания желудочно–кишечного и билиарного трактов, ожирение, обходной кишечный анастомоз, длительное парентеральное питание, сахарный диабет 2 типа, синдром мальдигестии и мальабсорбции, глютеновая энтеропатия, болезнь Вильсона–Коновалова и некоторые другие генетически обусловленные заболевания, хроническая алкогольная интоксикация, некоторые лекарства (кортикостероиды, эстрогены, тетрациклины и др.), бактериальные инфекции, вирусы, системные заболевания и ряд других болезней и состояний (строгое вегетарианство и др.).
Жир в клетках печени откладывается в результате:
• Избыточного поступления в печень свободных жирных кислот (СЖК);
• Снижения скорости b–окисления СЖК в митохондриях гепатоцитов;
• Избыточного образования и всасывания СЖК в кишечнике;
• Снижения синтеза липопротеинов разной плотности в самой печени;
• Функциональной печеночной недостаточностью, обусловленной заболеванием печени.
Клиника и диагностика
Лечение и профилактика
жирового гепатоза
Если этиологический фактор устранен, определено курсовое и симптоматическое лечение, то больному следует рекомендовать оставаться под врачебным наблюдением еще в течение года, а возможно и дольше. Каждые 2 месяца следует оценивать самочувствие и физикальный статус, 1 раз в 3 месяца повторять исследования сывороточных трансаминаз и 1 раз в 6 месяцев проводить УЗИ. Лечение пролонгировать на 1 год и более.
Во всех случаях следует проводить неотягощающую больного терапию с использованием диетических факторов и лекарств, нормализующих функцию печени и билиарной системы. С этой целью показан длительный прием препарата Гепабене (по 1 капсуле 3 раза в день после еды). Этот препарат растительного происхождения содержит силимарин, улучшающий функцию печени, и фумарин, стимулирующий желчеобразование и желчеотделение, а следовательно, улучшающий процессы пищеварения и всасывания микронутриентов – нужных и недостающих больному веществ.
Литература
1) Буеверов А.О. «Жирная печень: причины и последствия». Журнал «Практикующий врач», 2002, №1, с. 36–38
2) Блюгер А.Ф., Новицкий И.Н., Практическая гепатология, 1994, с.279–284
3) Шерлок Ш, Дули Дж. Заболевания печени и желчных путей (перевод с английского), Москва, 1999, с.486–497.
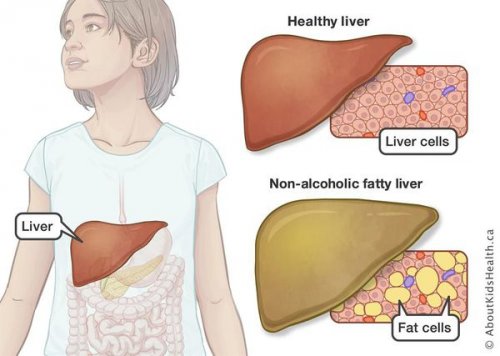
Жировой гепатоз печени — это серьезное заболевание, при котором в органе происходит накопление продуктов жирового обмена. Этот недуг в медицинских кругах также называют стеатозом, НАЖБП, жировой инфильтрацией. По данным статистических исследований, в России жировой гепатоз на разных стадиях выявляют у 27 % из 30 тысяч пациентов, которые обратились за помощью к терапевтам. Болезнь всегда развивается в хронической форме. Ее диагностируют, когда более 5 % массы печени человека приходится на жир. В результате этого заболевания в органе возникает воспалительный процесс. Он может привести к появлению серьезных осложнений, в том числе спровоцировать развитие цирроза или рака.
Важно!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.
Симптомы жирового гепатоза печени (признаки)
На раннем этапе развития заболевание может протекать без ярко выраженных симптомов. При этом, первичные признаки недуга люди часто путают с проявлениями других болезней желудочно-кишечного тракта. Длительной бессимптомное течение представляет для человека серьезную опасность, ведь он даже не может заподозрить у себя патологию. Стоит задуматься о своем здоровье и пройти консультацию у врача людям, которые страдают от:
• болей в правом подреберье;
• тяжести в животе;
• метеоризма;
• горечи во рту;
• отрыжки;
• тошноты.
Это первые признаки жирового гепатоза печени, которые некоторые путают с проявлениями гастрита, язвы, расстройства кишечника, отравлением. Как правило, диагноз удается поставить, когда в органе уже начали происходить серьезные дегенеративные изменения. На поздних стадиях развития заболевания у пациента отмечается значительное увеличение размера печени, которое заметно невооруженным глазом. Помимо этого, человека беспокоит:
• ухудшение общего самочувствия;
• изменение стула;
• нервозность;
• чувство тяжести в правом подреберье;
• раздражительность.
Причины заболевания
Симптомы и особенности лечения жирового гепатоза печени могут различаться в зависимости от факторов, которые спровоцировали его появление. Специалисты отмечают, что наиболее распространенной и часто встречающейся причиной развития заболевания является избыточная масса тела. Если у человека наблюдаются проблемы с лишним весом, то риск появления у него гепатоза равняется 40 %. Помимо этого болезнь развивается на фоне:
• повышенного уровня холестерина в крови;
• сахарного диабета второго типа;
• хронических заболеваний желудочно-кишечного тракта;
• генетических недугов.
Определение болезни. Причины заболевания
Неалкогольная жировая болезнь печени / НАЖБП (стеатоз печении или жировой гепатоз, неалкогольный стеатогепатит)
Все эти изменения неуклонно приводят к:
• разрушению клеток печени (неалкогольный стеатогепатит);
• накоплению жировой и формированию фиброзной ткани, что вызывает уже необратимые, структурные (морфологические) изменения паренхимы печени;
• изменению биохимического состава крови;
• в конечном итоге, циррозу.

В большинстве случаев НАЖБП развивается после 30 лет.
Факторами риска данного заболевания являются:
• малоподвижный образ жизни (гиподинамия);
• неправильное питание, переедание;
• длительный приём лекарственных препаратов;
• избыточная масса тела и висцеральное ожирение;
• вредные привычки.
Основными причинам развития НАЖБП являются:
• артериальная гипертензия;
При наличии гипертонической болезни, ожирения, сахарного диабета, регулярном приёме лекарств или в случае присутствия двух состояний из вышеперечисленных вероятность наличия НАЖБП достигает 90 %.
Ожирение определяется по формуле вычисления индекса массы тела (ИМТ): ИМТ = вес (кг) : (рост (м)). Если человек, например, весит 90 кг, а его рост — 167 см, то его ИМТ = 90 : (1,67х1,67) = 32,3. Этот результат говорит об ожирении I степени.
• 16 и менее — выраженный дефицит массы;
• 16-17,9 — недостаточная масса тела;
• 18-24,9 — нормальный вес;
• 25-29,9 — избыточная масса тела (предожирение);
• 30-34,9 — ожирение I степени;
• 35-39,9 — ожирение II степени;
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
У большинства больных данное заболевание на ранних стадиях протекает бессимптомно — в этом и заключается большая опасность.
У 50-75% больных могут появляться симптомы общей (хронической) усталости, снижение работоспособности, недомогание, слабость, тяжесть в области правого подреберья, набор веса, длительное повышение температуры тела без всякой причины, красные точки на коже в области груди и живота. Печень часто увеличена. Возникают расстройства пищеварения, повышенное газообразование, кожный зуд, редко — желтуха, «печёночные знаки».

Патогенез жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
К накоплению холестерина, а именно липидов (жироподобных органических соединений) в печени, приводят, прежде всего, следующие факторы:
• избыточное поступление свободных жирных кислот (FFA) в печень;
• усиленный синтез свободных жирных кислот печени;
• пониженный уровень бета-окисления свободных жирных кислот;
• снижение синтеза или секреции липопротеинов очень высокой плотности.

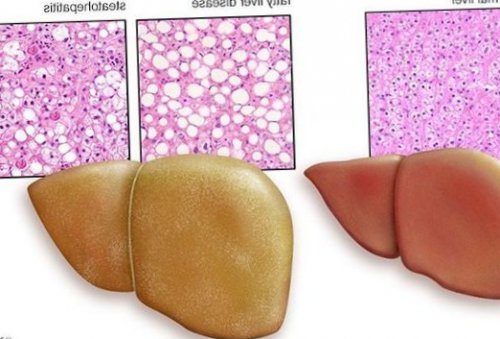
Таким образом, гепатоциты заполняться жиром, и клетка становиться функционально неактивной, раздувается и увеличивается в размерах. При поражении более миллиона клеток макроскопически печень увеличивается в размерах, в участках жировой инфильтрации ткань печени становиться плотнее, и данные участки печени не выполняют своих функций либо выполняют их с существенными дефектами.
Перекисное окисление липидов в печени приводит к синтезу токсичных промежуточных продуктов, которые могут запускать процесс апоптоза (запрограммированной гибели) клетки, что может вызывать воспалительные процессы в печени и сформировать фиброз.
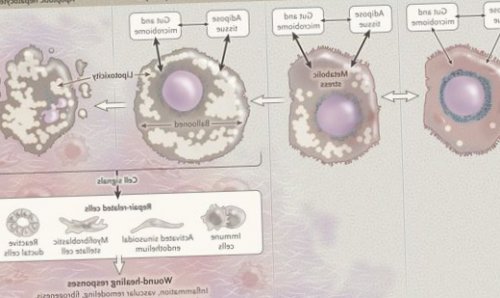
Продукты перекисного окисления липидов, некрозы гепатоцитов, ФНО и ИЛ-6 активируют стеллатные (Ito) клетки, вызывающие повреждение гепатоцитов и формирование фиброзных изменений.
Классификация и стадии развития жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В настоящий момент общепринятой классификации НАЖБП не существует, однако ряд авторов выделяет стадии течения заболевания и степени неалкогольного стеатогепатита (НАСГ).
Оценка стеатоза печени и гистологической активности НАЖБП по системе E.M. Brunt:
• I степень (мягкий НАСГ) — стеатоз крупнокапельный, не более 33-66% поражённых гепацитов;
• II степень (умеренный НАСГ) — крупно- и мелкокапельный, от 33% до 66% поражённых гепацитов;
• III степень (тяжелый НАСГ) — крупно- и мелкокапельный, больше 60% поражённых гепацитов.
Также можно условно разделить степени стеатоза, фиброза и некроза по результату теста ФиброМакс — степени выраженности жировой инфильтрации:
• S1 (до 33% жировой инфильтрации);
• S2 ( 33-60% жировой инфильтрации)
• S3 (более 60% жировой инфильтрации)
• F1,F2, F3, цирроз.
Осложнения жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
Наиболее частые осложнения НАЖБП — это гепатит, замещение нормальной паренхиматозной ткани печени фиброзной — функционально нерабочей тканью с формированием в конечном итоге цирроза печени.
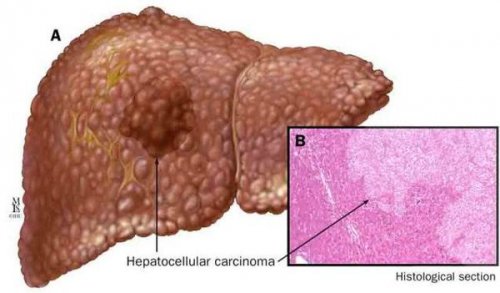
К более редкому осложнению, но всё же встречающемуся, можно отнести рак печени — гепатоцеллюлярную карциному. Чаще всего она встречается на этапе цирроза печени и, как правило, ассоциируется с вирусными гепатитами.
Диагностика жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В диагностике НАЖБП используются лабораторные и инструментальные методы исследования.
В первую очередь оценивается состояние печени на предмет воспалительных изменений, инфекционных, аутоиммунных и генетических заболеваний (в том числе болезней накопления) с помощью общеклинических, биохимических и специальных тестов.
Далее проводится оценка выполняемых печенью функций (метаболическая/обменная, пищеварительная, детоксикационная) по способности выработки определённых белков, характеристикам жиров и углеводов. Детоксикационная функция печени оценивается преимущественно при помощи С13-метацетинового теста и некоторых биохимических тестов.
Кода первые два этапа завершены, исследуется структурное состояние печени при помощи УЗИ, МСКТ, МРТ и эластометрии (FibroScan), при необходимости исследуется морфологическое состояние — биопсия печени.
С помощью эластометрии исследуется эластичность мягких тканей. Злокачественные опухоли отличаются от доброкачетсвенных повышенной плотностью, неэластичностью, они с трудом поддаются компрессии. На мониторе FibroScan более плотные ткани окрашены в голубой и синий цвет, жировая ткань — жёлто-красный, а соединительная ткань — зелёный. Высокая специфичность метода позволяет избежать необоснованных биопсий.
После проведённой диагностики, устанавливается окончательный диагноз и проводится соответствующее лечение.
Лечение жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В процессе лечения производится:
• коррекция углеводного, жирового (липидного) обмена веществ;
• нормализация процессов окисления в клетке;
• влияние на основные факторы риска;
• снижение массы тела;
• улучшение структуры печени на обратимых стадиях.
После лечения наступает заметное улучшение дезинтоксикационной (защитной), пищеварительной и метаболической функции печени, пациенты теряют в весе, улучшается общее самочувствие, повышается умственная и физическая работоспособность.
• программа «Лайт»;
• программа «Медиум»;
• программа «Премиум»;
• индивидуальная программа лечения — разрабатывается на основании сопутствующих заболеваний, текущего состояния пациента и необходимой интенсивности лечения.
Программы включают в себя предварительное обследование, постановку диагноза и медикаментозное лечение, которое состоит из двух этапов:
• инфузионная терапия с пролонгацией приёма препаратов внутрь, подбор диеты и физической активности;
• сдача контрольных анализов и оценка результатов.
Прогноз. Профилактика
На ранних стадиях заболевания прогноз благоприятный.
Профилактика НАЖБП предполагает правильное питание, активный образ жизни и регулярную календарную диспансеризацию.
К правильному питанию можно отнести включение в свой рацион питания омега-3 полиненасыщенных жирных кислот, коротких углеводов, ограничение потребления приправ, очень жирной и жаренной пищи. Разнообразие рациона питания также является ключевым моментом полноценного питания. Показано потребление продуктов, богатых растительной клетчаткой.
Для активного образа жизни достаточно ходить пешком от 8 000 до 15 000 шагов в сутки и уделять три часа в неделю физическим упражнениям.
В отношении календарной диспансеризации следует ежегодно выполнять УЗИ органов брюшной полости и оценивать уровень своих печёночных ферментов (АЛТ, АСТ, общий билирубин), особенно при приёме каких-либо лекарственных препаратов на постоянной основе.
