• Как проявляет себя ДЖВП?
• Почему появляется ДЖВП?
• Типы дискинезии и характер ее проявления
• Чем опасна ДЖВП?
• Диагностика
• Лечение дискинезии желчевыводящих путей

Как проявляет себя ДЖВП?
Заподозрить дискинезию можно по следующим признакам:
• после пищи с преобладанием жирных и острых продуктов появляются боли с правой стороны, которые могут отдавать в лопатку, грудную клетку.
• пациент может испытывать периодические неприятные ощущения в области печени и желчного пузыря: тяжесть, ноющую или острую боль.
• из неспецифических признаков отмечают чувство горечи во рту, появление налета на языке, неприятный запах изо рта.
Следует знать, что подобная симптоматика характерна для многих заболеваний ЖКТ, поэтому поставить окончательный диагноз может только врач-гастроэнтеролог после проведения диагностики.
Почему появляется ДЖВП?
В зависимости от причины патологии различают первичную и вторичную дискинезию:
Первичная ДЖВП может развиться на фоне эндокринных патологий и возрастных изменений гормонального фона. У женщин это часто происходит при наступлении менопаузы.
Вторичная ДЖВП у женщин может развиваться на фоне заболеваний органов малого таза. Аналогичная ситуация характерна для пациентов с паразитарными инфекциями, аллергиями.
В группе повышенного риска находятся поклонники строгих диет, при которых уменьшается количество приемов пищи, сокращается ее количество.
Болевые ощущения, чувство тяжести доставляют немало хлопот, мешают нормальной работоспособности и отдыху.
Для нормализации желчеотделения пациенту необходимо в целом пересмотреть свой образ жизни. Это касается привычек питания, соблюдения баланса между работой и отдыхом. Необходимо избегать чрезмерных психоэмоциональных нагрузок, следить за здоровьем нервной и пищеварительной системы.
При гипертонической дискинезии назначают строгую диету. Необходимо исключить острые и жирные блюда, алкоголь.
Пищу принимают небольшими порциями 5–6 раз в день. Для снятия болей назначают спазмолитики. Если патология вызвана заболеванием нервной системы, переживаниями, рекомендуется прием успокаивающих травяных настоев, седативных препаратов. При дискинезии желчевыводящих путей по гипотоническому типу врач может назначить аллохол, а при ДЖВП по гипертоническому типу- дротаверин. Есть противопоказания, обязательно проконсультируйтесь с лечащим врачом и внимательно читайте инструкцию.
При замедленном отделении желчи назначают препараты, которые стимулируют этот процесс. Они выпускаются на основе сульфата магния, ксилита и других веществ. Если болезнь вызвана глистной инвазией или воспалительным процессом, для лечения необходимы препараты, которые устраняют основную причину дискинезии.
Важно избегать переедания, длительных перерывов в приеме пищи, избытка жиров и специй в рационе. Важным условием нормальной работы желчного пузыря является достаточная двигательная активность. Пациенту рекомендуют лечебную гимнастику, прогулки, специальные упражнения для стимулирования оттока желчи, физиотерапию.
Дискинезия желчевыводящих путей

• Причины патологии
• Симптомы
• Диагностика и лечение
• Диета при дискинезии
• Прогноз и профилактика
Дискинезия составляет 70% от общего количества патологий желчевыделительной системы. Как первичное заболевание патология диагностируется относительно редко, чаще всего она развивается на фоне других болезней.
Провоцирующими факторами патологии являются:
• повышенная кислотность желудка — гастрит, язва;
• желчнокаменная болезнь;
• хронические воспалительные процессы в брюшной области;
• заражения паразитами;
• кишечные инфекции;
• избыточное употребление жирной пищи;
• погрешности в питании, недостаточное соблюдение правил здоровой пищи;
• длительный прием некоторых медикаментозных препаратов.
Среди причин, провоцирующих дискинезию, называют психосоматику. Заболевание часто развивается на фоне психотравмирующих ситуаций, а также у пациентов, склонных к неврозам. Патология зачастую возникает у детей с повышенной возбудимостью.
Причинами слабости желчного пузыря могут быть астеническое сложение, малоподвижный образ жизни, неполноценное питание с дефицитом витаминов и других полезных веществ. Заболевание развивается по гипертоническому или гипотоническому типу.
Боль возникает приступами, обычно после приема пищи или вследствие выполнения физической работы. Длительность приступа составляет 20-30 минут.
Для гипотонической дискинезии характерны постоянная тупая ноющая боль в правом подреберье, а также ощущение тяжести, повышенное газообразование, отрыжка, понижение аппетита, расстройства дефекации (запоры или поносы).
При нажатии на область живота отмечается умеренная болезненность. Застой желчи может стать причиной зуда кожи.
К характерным симптомам дискинезии относятся нестабильность психоэмоционального состояния. У пациента отмечают повышенную утомляемость, раздражительность, капризность и плаксивость.

Диагностика дискинезии желчевыводящих путей проводится врачом-гастроэнтерологом. Прежде всего, он выслушивает жалобы пациента, проводит общий осмотр с пальпацией живота для выявления болезненных участков. Затем пациенту назначают ряд лабораторных анализов — общий и биохимический анализ крови, анализ кала на лямблии, анализ мочи, печеночные пробы.
К инструментальным методам диагностики патологии относятся УЗИ желчного пузыря, дуоденальное зондирование, рентгенологическое обследование, включающее холецистографию и холангиографию. Эти методы позволяют определить структуру и функциональное состояние желчного пузыря и выявить существующие деформации.
Лечение дискинезии у детей и взрослых предусматривает комплексный подход с включением лекарственной терапии, проведением физиотерапевтических процедур, соблюдением специальной диеты.
Задача консервативной терапии — устранение симптомов дисфункции, ликвидация очагов инфекции, коррекция состояния нервной системы. С этой целью пациентам показан прием следующих групп препаратов:
• спазмолитики;
• желчегонные средства;
• антациды, ингибиторы протонной помпы — если заболевание развивается на фоне патологий системы пищеварения;
• антибиотики — при инфекционном происхождении болезни;
• противопаразитарная и противоглистная терапия — назначается при соответствующих показаниях;
• седативные средства — если болезнь сопровождается нервными расстройствами;
• фитосборы — отвары ромашки, мяты, солодки.
Из методов физиотерапии полезны электрофорез со спазмолитиками, иглорефлексотерапия, СВЧ-терапия, массаж воротниковой зоны, гирудотерапия. Рекомендуется также пройти курс психотерапии. Пациентам с дискинезией показано бальнеологическое санаторное лечение, наблюдение не только у гастроэнтеролога, но и у невролога.
Несвоевременное лечение патологии провоцирует прогрессирование болезни, часто с присоединением вирусной или бактериальной инфекции. Застой желчи вызывает желчнокаменную болезнь или дисфункцию поджелудочной железы.

Соблюдение специальной диеты — это одно из условий успешного лечения патологии. Пациентам назначается диетический стол № 5 по Певзнеру.
В рацион больного можно включать супы на овощном бульоне, крупяные каши в протертом виде, запеченные овощи, нежирное мясо и рыбу, вчерашний хлеб и галетное печенье. Из сладостей разрешены сухофрукты, домашнее желе, мармелад на пектине, кисели. Можно употреблять кисломолочную продукцию — кефир, йогурт, ряженку, простоквашу. Из напитков рекомендованы отвары шиповника, свежевыжатые соки, компоты.
В рацион нельзя включать:
• насыщенные мясные бульоны;
• перловую и пшенную кашу;
• колбасные и копченые изделия;
• сырые фрукты и ягоды;
• свежий хлеб;
• жирные мясо и рыбу;
• пряности, горчицу и майонез;
• крепкий чай, кофе и спиртосодержащие напитки.
Данный вид диеты предусматривает дробный прием пищи небольшими порциями. Продукты должны быть измельчены, это уменьшает нагрузку на желчный пузырь. Блюда необходимо отваривать или готовить на пару. Жареная пища категорически не рекомендуется.
Очень важно соблюдать оптимальную температуру приготовленных блюд: они не должны быть очень горячими или наоборот, излишне холодными.
Больному нужно обеспечить питьевой режим, количество употребляемой суточной жидкости должна быть не менее 2 литров. В то же время, важно ограничить прием соли, не более 10 грамм в сутки. Пищу едят не спеша, тщательно пережевывая каждый кусок для облегчения нагрузки на желчный пузырь и систему пищеварения.

Дискинезия принадлежит к хроническим заболеваниям, но соблюдение диеты и выполнение рекомендаций лечащего врача позволяет стабилизировать состояние и уменьшить количество приступов боли.
Посещение врача с профилактической целью должно стать нормой для пациента. Важно дозировать физические нагрузки, обеспечить полноценный сон и прогулки на свежем воздухе.

Определение болезни. Причины заболевания
Дискинезия жёлчных путей
Синонимы: дисфункция жёлчных путей, функциональные расстройства жёлчного пузыря, сфинктера Одди и билиарного тракта, который включает жёлчные протоки и жёлчный пузырь.
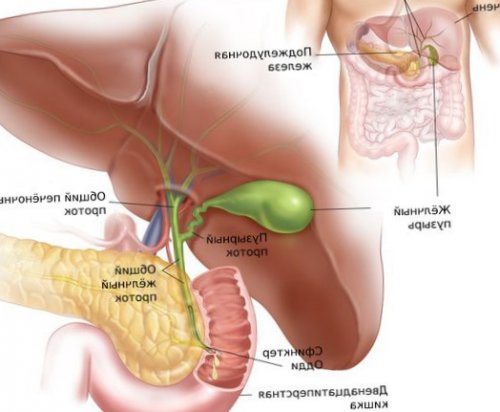
Причины дискинезии жёлчных путей
Выделяют первичные и вторичные дисфункции билиарного тракта.
На первичные дисфункции приходится
Вторичные билиарные дисфункции возникают:
• из-за изменения гормонального фона — при беременности, приёме гормональных контрацептивов, климаксе, избытке соматостатина и простагландинов;
• после операции — по удалению жёлчного пузыря (холецистэктомии), рассечению блуждающего нерва (ваготомии) и резекции желудка.
К факторам риска дискинезии относятся:
• постоянный или сильный стресс;
• нерегулярные приёмы пищи или соблюдение строгих диет;
• употребление алкоголя;
• приём антидепрессантов;
• длительный приём антацидов (препаратов, которые уменьшают кислотность желудка);
• низкий рН желудка;
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы дискинезии жёлчных путей
Основные симптомы дискинезии жёлчных путей (ДЖВП):
• эпизодическая боль в правом подреберье, иногда она может усиливаться и мешать повседневной активности;
• боль в животе после еды;
• ощущение распирания в животе;
• тошнота и рвота, в том числе из-за непереносимости жирной пищи.
Симптомы ДЖВП могут напоминать жёлчные колики:
• резкая боль в правом боку может отдавать в правое плечо;
• боль возникает неожиданно и также внезапно исчезает;
• появляется тошнота и рвота;
• снижается аппетит, чаще у детей .
Патогенез дискинезии жёлчных путей
Жёлчь вырабатывается в клетках печени — гепатоцитах. Через желчевыводящие канальцы она покидает печень и достигает общего жёлчного протока. Часть жёлчи сразу попадает в двенадцатиперстную кишку, остальная направляется в жёлчный пузырь, где накапливается и концентрируется .
Моторика жёлчного пузыря, сфинктера Одди и других отделов ЖКТ взаимосвязаны. Разницу давления в общем жёлчном протоке и двенадцатиперстной кишке регулирует сфинктер Одди — мышца, которая находится в фатеровом сосочке. При повышении тонуса этого сфинктера жёлчный пузырь расслабляется и происходит накопление жёлчи.

Благодаря слаженной работе мышц жёлчного пузыря и сфинктера Одди, в промежутке между приёмами пищи жёлчный пузырь заполняется жёлчью. Так он становится резервуаром, который снабжает двенадцатиперстную кишку жёлчью во время пищеварения.
При спазме фатерова сосочка и пониженном тонусе жёлчного пузыря давление нарастает постепенно, что сопровождается тупой болью в животе. При недостаточности сфинктера Одди и снижении тонуса жёлчного пузыря жёлчь застаивается и раздражает его стенку .
При увеличении числа или чувствительности рецепторов холецистокинина жёлчный пузырь сокращается сильнее, давление внутри него повышается. В результате его слизистая оболочка повреждается, воспаляется и развивается холецистит.
Классификация и стадии развития дискинезии жёлчных путей
Cогласно Римским критериям IV пересмотра (2016 года), среди расстройства жёлчного пузыря и сфинктера Одди выделяют:
Различают гипо- и гиперкинетическую дискинезию желчевыводящих путей.
Гиперкинетическая (гипертоническая) дискинезия возникает при слишком частом и сильном сокращении жёлчного пузыря. Сфинктеры при этом не полностью открываются, жёлчь сперва накапливается, а затем перестаёт вырабатываться, так как оставшаяся её часть ещё не прошла по протоку. При гиперкинетической дискинезии фракция выброса жёлчи составляет больше 75 % . Фракция выброса — это объём желчи, который выталкивается из жёлчного пузыря, в норме она равна 70 %. Предполагается, что этот тип заболевания связан с избытком рецепторов холецистокинина, что способствует сокращениям жёлчного пузыря.
При гипокинетической (гипотонической) дискинезии стенки пузыря и протоков расслаблены, жёлчь оттекает медленнее, фракция выброса составляет около 40 %. Такая форма дискинезии чаще встречается у женщин. Риск заболевания повышается с возрастом, так как ослабевают стенки жёлчного пузыря и желчевыводящих путей .
Осложнения дискинезии жёлчных путей
При длительном застое жёлчи может присоединиться вторичная инфекция и паразитарные заболевания: лямблиоз и описторхоз. Такие инфекции проявляются слабостью, тошнотой, рвотой, высокой температурой, сильной болью в животе, вплоть до печёночной колики.
У детей с повторяющимися билиарными симптомами (желтушностью кожи, увеличением печени, тошнотой и рвотой) чаще, чем у взрослых, развивается калькулёзный холецистит
Диагностика дискинезии жёлчных путей
При диагностике дискинезии жёлчных путей проводится сбор анамнеза, осмотр, лабораторные и инструментальные исследования.
Сбор анамнеза, осмотр и анализы
На приёме врач уточняет характер, частоту и расположение боли, оценивает цвет кожи и размеры печени. При выполнении анализов определяют оттенок кала и мочи.
Для диагностики используются Римские критерии IV.
Основные Римские критерии:
• боль продолжается полчаса и дольше;
• боль возникает в эпигастрии (верхней части живота) и/или в правом подреберье;
• симптомы появляются и исчезают через разные промежутки времени;
• боль мешает повседневным действиям, иногда она настолько выражена, что человек обращается за неотложной медицинской помощью;
• при изменении позы и приёме препаратов, снижающих кислотность, боль уменьшается незначительно (меньше чем на 20 %).
Дополнительные Римские критерии:
Инструментальная диагностика
При дискинезии жёлчных путей может потребоваться ультразвуковое исследование (УЗИ), дуоденальное зондирование, манометрия сфинктера Одди, гепатобилиарная сцинтиграфия, холесцинтиграфия, фиброгастродуоденоскопия (ФГДС) и другие методы. К обязательным обследованиям относится УЗИ, дуоденальное зондирование и рентгеновские исследования.
Ультразвуковое исследование позволяет измерить диаметр общего жёлчного протока. Обследование проводят до приёма жирной пищи и спустя 45 минут. Перед УЗИ пациента просят съесть что-нибудь жирное или вводят ему холецистокинин — гормон, способствующий сокращению жёлчного пузыря. Если на УЗИ видно, что проток увеличен, значит нарушен отток жёлчи. Это может указывать на дисфункцию жёлчных путей.
Дуоденальное зондирование — это забор жёлчи из двенадцатиперстной кишки с помощью зонда для последующего исследования. С помощью этого метода можно оценить работу жёлчного пузыря и его протоков, выявить в жёлчи бактерий и паразитов, определить предрасположенность к образованию камней.
Манометрия сфинктера Одди — это измерение давления с помощью катетера, который вводят в общий жёлчный и/или панкреатический протоки. Детям манометрия не проводится из-за возможных травм и осложнений, например сквозное повреждение стенки жёлчного пузыря.
Гепатобилиарная сцинтиграфия — это радиоизотопное исследование (т. е. с использованием меченых радионуклидами соединений), с помощью которого можно определить скорость и характер движения жёлчи от печени до двенадцатиперстной кишки. При необходимости процедуру дополняют фармакологическими пробами: Нитроглицерином, Неостигмином и Морфином. Гепатобилиарная сцинтиграфия хорошо подходит для диагностики дискинезии у детей.
Холесцинтиграфия позволяет оценить движение жёлчи. Перед процедурой в организм вводят холецистокинин и безопасный радиоактивный краситель. Затем жёлчный пузырь сканируют, наблюдая за выработкой жёлчи .
Холецистография
ФГДС
Ретроградная эндоскопическая холангиография — это обследование, которое выполняют при помощи рентгеновского и эндоскопического оборудования. Эндоскоп (гибкий длинный шланг с источником света и видеокамерой на входном конце) вводится в двенадцатиперстную кишку через рот и желудок. Далее в просвет общего жёлчного протока помещают катетер, по которому пускают контрастное вещество. Это вещество окрашивает сосуды, что будет видно на снимках. При необходимости во время процедуры из просвета общего жёлчного протока удаляют мелкие камни и устанавливают трубку, облегчающую отток жёлчи.
Магнитно-резонансная холангиопанкреатография (МРХПГ) — неинвазивный метод диагностики с помощью магнитных полей. МРХПГ позволяет получить чёткое изображение желчевыводящих путей и выявить их закупорку.
Дифференциальная диагностика
Симптомы гипотонической дискинезии и дефицита сфинктера Одди схожи с проявлениями хронических болезней желудка, поджелудочной железы и двенадцатиперстной кишки, например дуоденита, язвы желудка, кишечной непроходимости и хронического панкреатита.
Также нужно провести дифференциальную диагностику с паразитарными заболеваниями (описторхозом, клонорхозом), опухолями печёночного изгиба, спаечной болезнью, ишемической болезнью сердца, мочекаменной болезнью и неврологическими патологиями.
Лечение дискинезии жёлчных путей
Лечение ДЖВП должно быть комплексным и поэтапным, методы терапии подбираются индивидуально.
На тактику лечения влияет:
• характер расстройства (гипо- или гиперкинетическая дискинезия);
• степень воспаления жёлчных протоков, двенадцатиперстной кишки и жёлчного пузыря;
• выраженность симптомов.
Диета при ДЖВП
При лечении дискинезии важно соблюдать диету. Питаться нужно небольшими порциями примерно 5–6 раз в день. Следует ограничить жареную пищу, шоколад, какао, кофе и газированные напитки. При гипертонической форме рекомендуется избегать продуктов, вызывающих сокращение жёлчного пузыря: жирное мясо, рыбу, птицу, наваристые бульоны и другую жирную пищу, лук, чеснок, маринады, копчёности, горох и фасоль. При гипотонической форме в рацион должны входить овощи, фрукты, сметана, сливки, яйца, растительное и сливочное масло.
Медикаментозная терапия
Одновременно с диетой проводится медикаментозное лечение. Основная терапия ДЖВП — это желчегонные препараты. Длительность лечения индивидуальна, в среднем курс длится две недели. Затем его прерывают примерно на месяц, что позволяет предотвратить истощение клеток печени и развитие устойчивости к лекарствам.
При гиперкинетической дискинезии применяют спазмолитики, седативные средства, фитотерапию и физиотерапию (электрофорез со спазмолитиками). Врач может назначить урсодезоксихолевую кислоту, метионин, незаменимые фосфолипиды, а также препараты на основе расторопши, куркумы, артишока и тыквенных семечек. При таком типе дискинезии также показаны гепатопротекторы, которые защищают печень и протоки от повреждения жёлчью.
При гипокинетической дискинезии используют холинокинетики — препараты, повышающие тонус жёлчного пузыря. Желчегонным действием обладают многие растения: барбарис, бессмертник, стебли и почки кукурузы, стебли и корень лопуха, горькая полынь, рябина, хмель, брусника, майоран, календула, одуванчик, корень ревеня.
Препараты для лечения заболеваний жёлчного пузыря и желчевыводящих путей:
• Гимекромон — действует как спазмолитик, желчегонное средство и предупреждает развитие желчнокаменной болезни, улучшая циркуляцию жёлчи.
• Мебеверин (Дюспаталин) — обладает двойным действием: расслабляет мышцы жёлчного пузыря и желчевыводящих путей, а также сокращает эти же мышцы в нужных участках, тем самым предотвращая гипотонию.
• Тримебутина малеат (спазмолитик), Гиосцина бутилбромид (применяют при печёночной колике).
Тонизирующие или седативные препараты назначают, учитывая состояние нервной системы пациента. К тонизирующим средствам относится кофеин и женьшень, к седативным — бромиды, настойки валерианы и пустырника.
Также по назначению врача может проводиться тюбаж — выведение скопившейся жёлчи. Эффективен тюбаж с минеральной водой: пациент выпивает натощак 100–150 мл подогретой воды и 45 минут лежит на правом боку под тёплой грелкой. В минеральную воду можно добавлять сорбит и сульфат магния.
Хирургическое лечение
При ДЖВП может проводиться холецистэктомия — удаление жёлчного пузыря. Операция нужна в тех случаях, когда самочувствие не улучшается после консервативной терапии. По мнению некоторых авторов, холецистэктомия не требуется, если симптомы сохраняются меньше трёх месяцев.
Перед проведением холецистэктомии потребуется полное лабораторное и инструментальное обследование, включая анализы на ферменты печени, связанный билирубин, амилазу и липазу. Результаты анализов должны быть в норме, только после этого можно проводить операцию .
Выделяют два вида холецистэктомии: открытую и лапароскопическую. Лапароскопическая операция безопаснее, чем открытая. Её выполняют через несколько небольших проколов в брюшной стенке с помощью специального инструмента — лапароскопа.
Открытая холецистэктомия проводится при остром воспалении жёлчного пузыря и противопоказаниях к лапароскопической операции.
Прогноз. Профилактика
Дискинезия жёлчных путей — это хроническое заболевание, но при соблюдении диеты и правильной терапии болезнь протекает без обострений. Без лечения может развиться калькулёзный холецистит и холангит.
Холецистэктомия эффективна в 80—90 % случаев. Через год после операции нормальное самочувствие сохраняется у 50–70 % пациентов .
Для профилактики дискинезии нужно правильно питаться, есть меньше острой, жареной и копчёной пищи. Рекомендуется избегать стрессовых ситуаций, не курить, быть физически активным и лечить хронические очаги инфекции.
