Справочник заболеваний
Механизм развития жирового гепатоза печени
В основе патогенетических механизмов жирового гепатоза лежат:
• снижение уровня гормона жировой ткани;
• усиленное накопление жиров;
Характерной особенностью патологического состояния является повышение количества триглицеридов более чем на 10 % от общей сухой массы печени. Из-за этого при гепатозе происходит отложение жировых капель в гепатоцитах, развитие «ожирения» печеночных клеток, их последующая гибель и замещение фиброзной соединительной тканью.
Жир в клетках печени может накапливаться по нескольким причинам:
• из-за избыточного поступления свободных жирных кислот вместе с пищей;
• чрезмерного образования и связывания свободных жирных кислот в тонком кишечнике;
• снижения окислительных процессов в гепатоцитах;
• уменьшения синтеза липопротеинов в печени;
• наличия функциональной недостаточности, обусловленной заболеванием органа.
На сегодняшний день распространенность стеатоза в общей популяции достигает 40 %.
Степени гепатоза
В зависимости от количества и места накопления жира принято выделять 4 степени жирового гепатоза печени:
• 0 ст. – скопление мелких капель жира на поверхности отдельных групп гепатоцитов;
• I ст. – появление патологических очагов печеночных клеток, покрытых средними и крупными жировыми каплями;
• II ст. – печеночная инфильтрация, проникновение и накопление жира внутрь гепатоцитов;
• III ст. – диффузное крупнокапельное поражение печени с одновременным внеклеточным скоплением жира и формированием кистозных новообразований.
Причины жирового гепатоза
К основным причинам развития жирового гепатоза печени относят:
• абдоминальное ожирение (объем талии, превышающий 80 см у женщин и 94 см у мужчин);
• сахарный диабет 2-го типа;
• хроническую алкогольную интоксикацию;
• резкую потерю массы тела более чем на 10 %;
• бактериальные, вирусные, паразитарные инфекции;
• нерациональное питание;
• гиперлипидемию (существенное повышение уровня липидов в крови);
• обходной кишечный анастомоз;
• генетические аномалии развития печени;
• наследственный дефицит ферментов, участвующих в расщеплении липидов;
• нерациональный прием гепатотоксичных препаратов (например, азатиоприн, азитромицин, амфетамин и др.);
• гиподинамию;
• высокое артериальное давление;
• длительное парентеральное питание (введение питательных веществ в венозную систему);
• дисбиоз кишечника (неправильное соотношение кишечной микрофлоры);
• тяжелые хронические патологии, приводящие к истощению организма;
• операции на пищеварительном тракте.
Клинические признаки гепатоза
Основные симптомы заболевания
• горечь во рту;
• утренняя тошнота;
• изжога;
• отрыжка;
• общая слабость.
Диагностика
Диагностика жирового гепатоза включает в себя сбор анамнеза, оценку самочувствия и физикального статуса пациента, а также лабораторные и инструментальные методы обследования печени.
Лабораторные методы исследования:
• биохимический анализ крови – определение уровня общего, прямого и непрямого билирубина, АлТ, АсТ, γ-ГТП, холестерина, щелочной фосфатазы, креатинина, глюкозы, белковых фракций;
• коагулограмма – исследование свертываемости крови;
• общеклинический анализ крови и мочи;
• фибротест – определение биомаркеров фиброза;
• специфические маркеры вирусных гепатитов;
• гистологическое исследование тканей печени.
Инструментальные диагностические методики:
• УЗИ органов брюшной полости;
• компьютерная и магнитно-резонансная томографии;
• фибросканирование;
• пункционная биопсия.
Лечение жирового гепатоза печени
В связи с наличием большого разнообразия причин, обуславливающих развитие патологического процесса, лечение жирового гепатоза считается достаточно сложной задачей, требующей грамотного комплексного подхода. Обязательными условиями успешной терапии являются:
• отказ от спиртных напитков;
• исключение приема некоторых медикаментозных препаратов;
• оптимизация физической активности;
• соблюдение рационального режима труда и отдыха.
Диета
Пациентам с повышенной массой тела рекомендуется диетическое питание, направленное на нормализацию жирового и холестеринового обмена. В соответствии с принципом диеты № 5 в суточный рацион больного гепатозом должны входить:
• белки (110 г);
• углеводы (300 г);
• жиры (80 г);
• соль (до 10 г);
• жидкость (1,5–2 л).
В список продуктов, рекомендованных при лечении гепатоза печени, входят:
• нежирное мясо (говядина, молодая баранина, кролик, курица, говяжий язык);
• нежирные сорта рыбы;
• овощные и молочные супы;
• несдобная выпечка;
• черствый ржаной и пшеничный хлеб;
• яйца (не более 1 в день, всмятку или в виде запеченного омлета);
• нежирные кисломолочные продукты;
• крупы, макаронные изделия;
• овощи (в сыром, отварном или тушеном виде);
• фрукты (сырые, вареные, запеченные, в виде компотов);
• жиры (растительные рафинированные масла, натуральное сливочное масло);
• сладости (мед, мармелад, пастила, варенье, конфеты без шоколада).
• бульоны (мясные, грибные, рыбные);
• кислые щи;
• свежий хлеб, сдоба;
• жирные сорта мяса, субпродукты;
• жирная, жареная, соленая, копченая рыба, рыбные консервы;
• бобовые;
• зеленый лук, шпинат, редька, грибы, чеснок, маринованные овощи;
• мороженое, кондитерские изделия с кремом, шоколад;
• кулинарные жиры, сало;
• черный кофе, какао.
Лечение жирового гепатоза печени при помощи здоровой диеты требует строгого соблюдения принципов сбалансированного питания. Оптимальная потеря веса – не более 1 кг за неделю. В случае резкого снижения массы тела возможно развитие стеатоза, способного повлечь за собой воспаление, усиление активности фиброгенеза и увеличение скорости развития фиброза.
Медикаментозная терапия
Медикаментозное лечение жирового гепатоза печени проводится в 2 этапа.
• Устранение этиологического фактора. Если причиной заболевания печени стали инфекционные агенты (вирусы гепатитов, бактерии, патогенные грибки или простейшие), обычно назначается этиотропная (противовирусная, антибактериальная, противогрибковая или антипротозойная) терапия. В остальных случаях пациентам может назначаться патогенетическое лечение жирового гепатоза, направленное на коррекцию нарушенных функций печени. Больным, у которых была выявлена резистентность к инсулину, после консультации со специалистом назначается прием тиазолидиндионовых препаратов, при ожирении проводится гиполипидемическая терапия, для стимуляции желчеобразования и желчеотделения назначаются желчегонные средства (холеретики).
Симптоматическое лечение гепатоза печени предусматривает использование противовоспалительных средств, пищеварительных ферментов, витаминов, препаратов антифиброзного действия и пробиотиков, нормализующих микрофлору кишечника.
• . Вторым этапом лечения гепатоза является гепатопротективная терапия. Гепатопротекторы – это группа лекарственных средств, которые восстанавливают целостность клеточных мембран гепатоцитов и защищают печень от различных повреждающих факторов.
Фосфоглив* при лечении жирового гепатоза
Фосфоглив* – современный гепатопротектор, нашедший широкое применение в гастроэнтерологии и гепатологии. Этот препарат патогенетического действия обладает восстанавливающими, противовоспалительными и антифиброзными свойствами и может использоваться для лечения гепатоза. В состав гепатопротектора входят два активных компонента: эссенциальные фосфолипиды и глицирризиновая кислота.
Эссенциальные фосфолипиды способствуют:
• восстановлению липидного состава клеточной мембраны.
Глицирризиновая кислота:
• подавляет развивающиеся на фоне жирового гепатоза реакции оксидативного стресса;
• снижает выраженность воспаления;
• замедляет фибропластические процессы.
Применение Фосоглива* в комплексном лечении гепатоза способствует:
Препарат обладает благоприятным профилем безопасности и имеет доказательства клинической эффективности. Для достижения максимального действия при лечении гепатоза печени Фосфоглив* следует принимать курсами согласно инструкции по применению.
Фосфоглив* —
комплексный подход к лечению и восстановлению печени!

2022 , АО «ФАРМСТАНДАРТ»
141701, Московская область, г. Долгопрудный, Лихачевский проезд, дом 5Б
1. Настоящая информация основана на исследованиях, проводимых ООО «Ипсос Комкон», и действительна по состоянию на декабрь 2016 года
2. Распоряжение правительства РФ от 28 декабря 2016 г. № 2885-р «Об утверждении перечней жизненно необходимых и важнейших лекарственных препаратов для медицинского применения на 2017 год»
3. Ивашкин В.Т., Бакулин И.Г., Богомолов П.О., Мациевич М.В. и др., 2017 г.
4. Бакулин И.Г., Бохан Н.А., Богомолов П.О., Гейвандова Н.И. и др., 2017 г.
5. Буеверов А.О., 2014 г.
6. Филимонкова Н.Н., Воробьева Ю.В., Топычканова Е.П., 2013 г.
7. Новикова Т.И., Новиков В.С., 2011 г.
10. Инструкция по медицинскому применению
12. Ивашкин В.Т., Драпкина О.М., Маев И.В. и др. Распространенность неалкогольной жировой болезни печени у пациентов амбулаторно-поликлинической практики в Российской Федерации: результаты исследования DIREG 2 //РЖГГК. – 2015. - № 6. – С. 31-41
123112, г. Москва, ул. Тестовская, д.10,
1-й подъезд, БЦ «Северная Башня»
Телефон обратной связи
Определение болезни. Причины заболевания
Неалкогольная жировая болезнь печени / НАЖБП (стеатоз печении или жировой гепатоз, неалкогольный стеатогепатит)
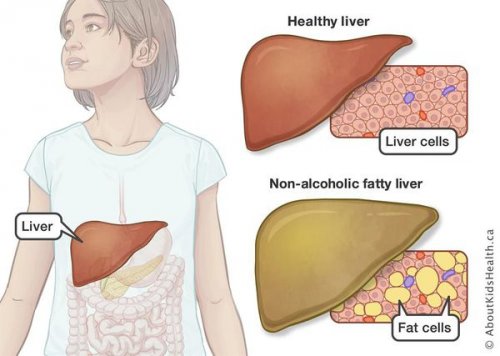
Все эти изменения неуклонно приводят к:
• разрушению клеток печени (неалкогольный стеатогепатит);
• накоплению жировой и формированию фиброзной ткани, что вызывает уже необратимые, структурные (морфологические) изменения паренхимы печени;
• изменению биохимического состава крови;
• в конечном итоге, циррозу.

В большинстве случаев НАЖБП развивается после 30 лет.
Факторами риска данного заболевания являются:
• малоподвижный образ жизни (гиподинамия);
• неправильное питание, переедание;
• длительный приём лекарственных препаратов;
• избыточная масса тела и висцеральное ожирение;
• вредные привычки.
Основными причинам развития НАЖБП являются:
• артериальная гипертензия;
При наличии гипертонической болезни, ожирения, сахарного диабета, регулярном приёме лекарств или в случае присутствия двух состояний из вышеперечисленных вероятность наличия НАЖБП достигает 90 %.
Ожирение определяется по формуле вычисления индекса массы тела (ИМТ): ИМТ = вес (кг) : (рост (м)). Если человек, например, весит 90 кг, а его рост — 167 см, то его ИМТ = 90 : (1,67х1,67) = 32,3. Этот результат говорит об ожирении I степени.
• 16 и менее — выраженный дефицит массы;
• 16-17,9 — недостаточная масса тела;
• 18-24,9 — нормальный вес;
• 25-29,9 — избыточная масса тела (предожирение);
• 30-34,9 — ожирение I степени;
• 35-39,9 — ожирение II степени;
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
У большинства больных данное заболевание на ранних стадиях протекает бессимптомно — в этом и заключается большая опасность.
У 50-75% больных могут появляться симптомы общей (хронической) усталости, снижение работоспособности, недомогание, слабость, тяжесть в области правого подреберья, набор веса, длительное повышение температуры тела без всякой причины, красные точки на коже в области груди и живота. Печень часто увеличена. Возникают расстройства пищеварения, повышенное газообразование, кожный зуд, редко — желтуха, «печёночные знаки».

Патогенез жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
К накоплению холестерина, а именно липидов (жироподобных органических соединений) в печени, приводят, прежде всего, следующие факторы:
• избыточное поступление свободных жирных кислот (FFA) в печень;
• усиленный синтез свободных жирных кислот печени;
• пониженный уровень бета-окисления свободных жирных кислот;
• снижение синтеза или секреции липопротеинов очень высокой плотности.

Таким образом, гепатоциты заполняться жиром, и клетка становиться функционально неактивной, раздувается и увеличивается в размерах. При поражении более миллиона клеток макроскопически печень увеличивается в размерах, в участках жировой инфильтрации ткань печени становиться плотнее, и данные участки печени не выполняют своих функций либо выполняют их с существенными дефектами.
Перекисное окисление липидов в печени приводит к синтезу токсичных промежуточных продуктов, которые могут запускать процесс апоптоза (запрограммированной гибели) клетки, что может вызывать воспалительные процессы в печени и сформировать фиброз.
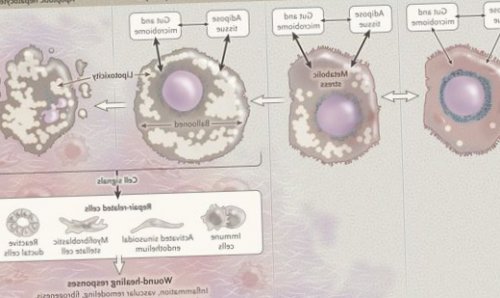
Продукты перекисного окисления липидов, некрозы гепатоцитов, ФНО и ИЛ-6 активируют стеллатные (Ito) клетки, вызывающие повреждение гепатоцитов и формирование фиброзных изменений.
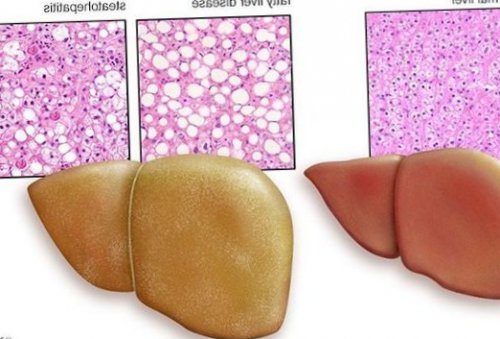
Классификация и стадии развития жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В настоящий момент общепринятой классификации НАЖБП не существует, однако ряд авторов выделяет стадии течения заболевания и степени неалкогольного стеатогепатита (НАСГ).
Оценка стеатоза печени и гистологической активности НАЖБП по системе E.M. Brunt:
• I степень (мягкий НАСГ) — стеатоз крупнокапельный, не более 33-66% поражённых гепацитов;
• II степень (умеренный НАСГ) — крупно- и мелкокапельный, от 33% до 66% поражённых гепацитов;
• III степень (тяжелый НАСГ) — крупно- и мелкокапельный, больше 60% поражённых гепацитов.
Также можно условно разделить степени стеатоза, фиброза и некроза по результату теста ФиброМакс — степени выраженности жировой инфильтрации:
• S1 (до 33% жировой инфильтрации);
• S2 ( 33-60% жировой инфильтрации)
• S3 (более 60% жировой инфильтрации)
• F1,F2, F3, цирроз.
Осложнения жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
Наиболее частые осложнения НАЖБП — это гепатит, замещение нормальной паренхиматозной ткани печени фиброзной — функционально нерабочей тканью с формированием в конечном итоге цирроза печени.
К более редкому осложнению, но всё же встречающемуся, можно отнести рак печени — гепатоцеллюлярную карциному. Чаще всего она встречается на этапе цирроза печени и, как правило, ассоциируется с вирусными гепатитами.
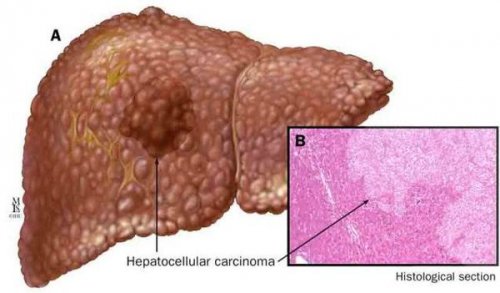
Диагностика жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В диагностике НАЖБП используются лабораторные и инструментальные методы исследования.
В первую очередь оценивается состояние печени на предмет воспалительных изменений, инфекционных, аутоиммунных и генетических заболеваний (в том числе болезней накопления) с помощью общеклинических, биохимических и специальных тестов.
Далее проводится оценка выполняемых печенью функций (метаболическая/обменная, пищеварительная, детоксикационная) по способности выработки определённых белков, характеристикам жиров и углеводов. Детоксикационная функция печени оценивается преимущественно при помощи С13-метацетинового теста и некоторых биохимических тестов.
Кода первые два этапа завершены, исследуется структурное состояние печени при помощи УЗИ, МСКТ, МРТ и эластометрии (FibroScan), при необходимости исследуется морфологическое состояние — биопсия печени.
С помощью эластометрии исследуется эластичность мягких тканей. Злокачественные опухоли отличаются от доброкачетсвенных повышенной плотностью, неэластичностью, они с трудом поддаются компрессии. На мониторе FibroScan более плотные ткани окрашены в голубой и синий цвет, жировая ткань — жёлто-красный, а соединительная ткань — зелёный. Высокая специфичность метода позволяет избежать необоснованных биопсий.
После проведённой диагностики, устанавливается окончательный диагноз и проводится соответствующее лечение.
Лечение жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В процессе лечения производится:
• коррекция углеводного, жирового (липидного) обмена веществ;
• нормализация процессов окисления в клетке;
• влияние на основные факторы риска;
• снижение массы тела;
• улучшение структуры печени на обратимых стадиях.
После лечения наступает заметное улучшение дезинтоксикационной (защитной), пищеварительной и метаболической функции печени, пациенты теряют в весе, улучшается общее самочувствие, повышается умственная и физическая работоспособность.
• программа «Лайт»;
• программа «Медиум»;
• программа «Премиум»;
• индивидуальная программа лечения — разрабатывается на основании сопутствующих заболеваний, текущего состояния пациента и необходимой интенсивности лечения.
Программы включают в себя предварительное обследование, постановку диагноза и медикаментозное лечение, которое состоит из двух этапов:
• инфузионная терапия с пролонгацией приёма препаратов внутрь, подбор диеты и физической активности;
• сдача контрольных анализов и оценка результатов.
Прогноз. Профилактика
На ранних стадиях заболевания прогноз благоприятный.
Профилактика НАЖБП предполагает правильное питание, активный образ жизни и регулярную календарную диспансеризацию.
К правильному питанию можно отнести включение в свой рацион питания омега-3 полиненасыщенных жирных кислот, коротких углеводов, ограничение потребления приправ, очень жирной и жаренной пищи. Разнообразие рациона питания также является ключевым моментом полноценного питания. Показано потребление продуктов, богатых растительной клетчаткой.
Для активного образа жизни достаточно ходить пешком от 8 000 до 15 000 шагов в сутки и уделять три часа в неделю физическим упражнениям.
В отношении календарной диспансеризации следует ежегодно выполнять УЗИ органов брюшной полости и оценивать уровень своих печёночных ферментов (АЛТ, АСТ, общий билирубин), особенно при приёме каких-либо лекарственных препаратов на постоянной основе.
