Боль в спине в области поясницы
из 5
Оглавление
• Особенности болей в пояснице и сопутствующие симптомы
• Причины возникновения
• Остеохондроз и межпозвонковые грыжи
• Спондилез
• Воспалительные заболевания позвоночника
• Миофасциальный синдром
• Болезнь Бехтерева
• Сколиоз
• Компрессионные переломы
• Физиологические причины появления болей в пояснице
• Диагностика
• Лечение болей в пояснице
• Медикаментозная терапия
• Физиотерапия
• Мануальная терапия
• ЛФК
• Операция при боли в пояснице
Боль в спине в области поясницы знакома каждому человеку. Согласно статистике, именно она становится причиной 25% всех обращений за медицинской помощью. Ее появление может провоцировать масса различных факторов от банальной усталости до довольно серьезных заболеваний. Поэтому не стоит игнорировать проблему, особенно если дискомфорт появляется регулярно и тем более усиливается со временем. В подобных ситуациях следует как можно раньше обратиться к терапевту или сразу к неврологу и пройти комплексное обследование. Это позволит диагностировать заболевание на ранних стадиях развития и своевременно принять меры, чтобы остановить его прогрессирование. Но если накануне появления болей была травма или неудачное падение, записываться на консультацию нужно сразу к травматологу или к спинальному хирургу.
Особенности болей в пояснице и сопутствующие симптомы<
Боли в пояснице могут быть разного характера и степени выраженности. Они могут быть сильными, стреляющими, ноющими, тянущими и т. д. Они способны усиливаться во время физических нагрузок, длительного сидения или стояния и проходить в состоянии покоя или нет. Все это является важными диагностическими факторами, которые позволяют врачу поставить правильный диагноз и обнаружить истинную причину нарушения состояния пациента.
Принципиальное значение в постановке диагноза имеет то, отдает ли боль в бедро, ягодицу, колено, стопу, а если да, то куда и как именно. Также веским моментом является присутствие ограничений подвижности позвоночника, может ли больной беспрепятственно совершать наклоны, повороты корпусом или амплитуда движений уменьшена.
Боль в области позвоночника называются люмбалгией. Если она распространяется на ноги, ее называют люмбоишиалгией.
Острыми считаются боли, сохраняющиеся менее 3-х месяцев, в противном случае говорят о хронической боли. В последнем случае заболевание часто протекает с периодами обострения и ремиссии.
Появление болей в пояснице редко носит изолированный характер. В большинстве случаев дополнительно присутствует комплекс других нарушений, которые сами больные редко связывают между собой. Нередко боли в спине сочетаются с:
• ощущением ползания мурашек в спине и/или ногах, онемением;
• мышечной слабостью;
• болями в тазобедренных, коленных суставах;
• нарушением работы органов малого таза (нарушения менструального цикла, проблемы с потенцией, потеря контроля над мочеиспусканием, дефекацией);
• параличом ног.
Подобные признаки указывают на патологии позвоночника. Но поскольку не только они могут провоцировать появление болей в спине, выделяют еще одну группу симптомов, способных сопровождать боли в пояснице и указывать на патологии внутренних органов или онкологические заболевания. Поэтому особенно внимательно нужно отнестись к собственному состоянию при появлении:
• быстрой и необоснованной потери веса;
• резей и болей в области паха, промежности;
• учащения мочеиспускания, болезненности;
• повышения температуры тела, озноба;
• изменения цвета кожи в области эпицентра боли;
• нарушений менструального цикла, появления необычных выделений.
Если боли в пояснице сочетаются с одним или большим количеством перечисленных выше признаков, следует немедленно обращаться к врачу. При появлении симптомов из первой группы требуется консультация невролога, из второй – необходима помощь уролога, гинеколога, эндокринолога или других узких специалистов. Точно понять, к какому врачу обращаться, поможет терапевт.
Причины возникновения<
Все причины болей в спине в районе поясницы можно разделить на 2 группы: заболевания позвоночника и патологии внутренних органов, в частности, гинекологические заболевания, патологии почек, органов ЖКТ, эндокринные нарушения. Но все же чаще всего они являются следствием развития изменений в позвоночнике и окружающих его мышцах. Наиболее частыми причинами возникновения болей в пояснице являются:
• остеохондроз;
• спондилез;
• воспалительные заболевания позвоночника;
• миофасциальный синдром;
• болезнь Бехтерева;
• сколиоз;
• травмы.
Тем не менее боли в пояснице могут быть и следствием переутомления или определенных физиологических изменений. В подобных ситуациях они не требуют специального лечения, а лишь уменьшения физических нагрузок и более щадящего режима дня.
Остеохондроз и межпозвонковые грыжи<
Остеохондроз является наиболее часто встречаемым заболеванием позвоночника. Его развитие нередко ассоциируют с неизбежными возрастными изменениями, поскольку практически у каждого пожилого человека присутствуют его симптомы в большей или меньшей степени.
Остеохондроз является платой человечества за возможность прямо хождения. Для него характерно постепенное разрушение межпозвоночных дисков, их истончение, снижение эластичности и упругости. В результате чего они перестают справляться с нагрузками и могут выпячиваться. Таким образом формируются межпозвонковые грыжи.
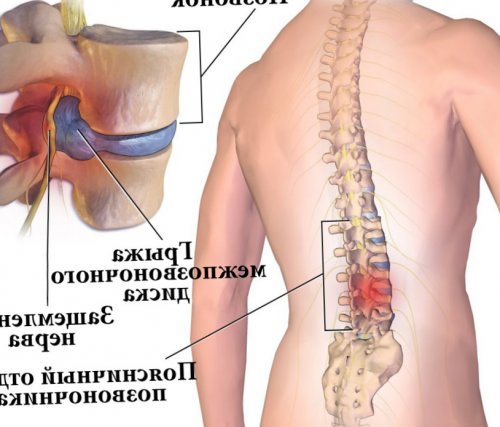
Чаще всего остеохондроз поражает межпозвоночные диски поясничного отдела позвоночника. При их выпячивании в позвоночный канал или фораминальные отверстия практически неизбежно ущемляются нервы, что приводит к появлению острых болей в пояснице и их иррадиации в ноги и ягодицы.
Спондилез
Спондилез является осложнением запущенного остеохондроза, при котором межпозвоночные диски практически полностью разрушены, а из-за происходящих дегенеративных процессов и возрастания нагрузки на позвоночник по краям позвонков формируются костные выступы, называемые остеофитами. Поэтому существует высокий риск сдавливания и травмирования близлежащих нервов. Это становится причиной сильных болей, которые могут иррадировать в ноги.
Воспалительные заболевания позвоночника<
Чаще всего воспалительные заболевания позвоночника возникают у людей молодого возраста, причем преимущественно у мужчин. Они вызывают сильные боли, которые беспокоят даже по ночам, что является их специфическим отличием. По мере прогрессирования при отсутствии своевременного лечения боли становятся все более интенсивными и беспокоят человека все чаще.
Нередко больные обращаются за медицинской помощью спустя несколько лет после появления первых симптомов. В результате такого длительного течения воспалительного процесса в позвоночнике могут происходить необратимые изменения, которые в конечном итоге могут привести к обездвиженности и инвалидности.
Иногда помимо болей в пояснице присутствует дискомфорт в суставах ног и рук. В подобных случаях причиной возникновения дискомфорта может выступать артрит, остеомиелит.
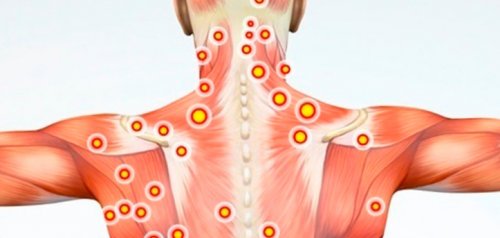
Миофасциальный синдром<
Миофасциальный синдром – распространенная патология, при которой боли возникают после продолжительного нахождения в неудобной позе или после физической нагрузки. Немного чаще миофасциальный синдром встречается у женщин. При нем боли в пояснице возникают после неосторожного движения или физической нагрузки. Его отличительной чертой является наличие так называемых триггерных точек на спазмированных мышцах в области поясницы и ягодиц, нажатие на которые приводит к внезапному приступу боли. Миофасциальный синдром существенно снижает качество жизни человека, но не представляет серьезной угрозы.
Болезнь Бехтерева<
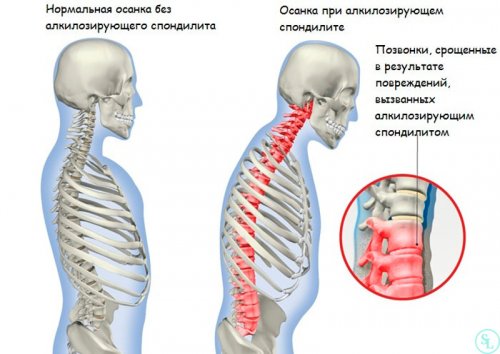
Болезнь Бехтерева или анкилозирующий спондилоартрит – хроническое заболевание суставов, при котором в первую очередь поражается крестцово-подвздошное сочленение, суставы позвоночника и окружающие его мягкие ткани. При этом заболевании людей беспокоят боли в пояснице и крестце и скованность движений, но симптомы обычно бесследно исчезают во второй половине дня и ночью.
Кроме того, физические нагрузки благотворно влияют на самочувствие больного и способствуют ликвидации болевого синдрома. Довольно специфичным симптомом болезни Бехтерева является сутулость, дугообразное искривление позвоночника и прогрессирующее ограничение подвижности.
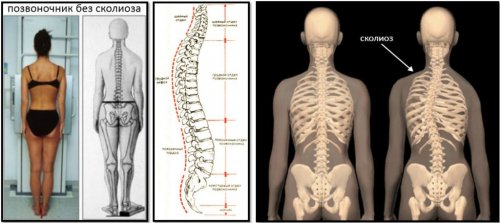
Сколиоз
Под сколиозом подразумевают искривление позвоночника в боковой плоскости. Оно может быть разной степени выраженности, от чего напрямую зависит интенсивность боли в спине и других симптомов. Поскольку деформация позвоночника приводит к смещению всех анатомических структур, нервы нередко оказываются зажаты, что и становится причиной появления сильных болей. Дополнительно могут присутствовать и другие неврологические признаки, включая чувство онемения и парезы.
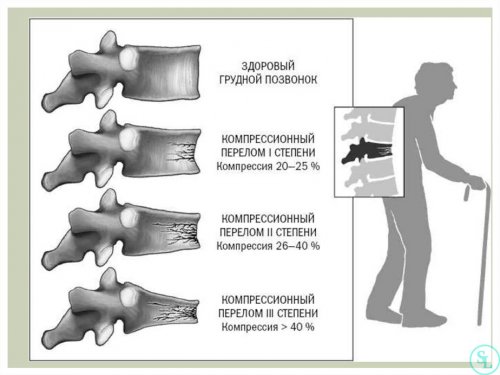
Компрессионные переломы<
У пожилых людей, больных остеопорозом и перенесших травмы боль в пояснице может быть следствием необнаруженного вовремя компрессионного перелома позвоночника. В результате позвонки сплющиваются и занимают аномальное положение, что приводит к неправильному распределению нагрузки на позвоночник, дегенеративным процессам в межпозвонковых дисках и появлению болей.
Физиологические причины появления болей в пояснице<
Выполнение тяжелой физической работы, интенсивные спортивные тренировки создают повышенную нагрузку на мышцы, в результате чего в них накапливается молочная кислота, провоцирующая болевые ощущения. Боли в спине не редкость при длительном ношении неудобной обуви, особенно на каблуке.
Также боли в пояснице нередко наблюдаются при беременности. В таких ситуациях они обусловлены перемещением центра тяжести и повышенной нагрузкой на позвоночник.
Диагностика
Для определения причин возникновения боли в спине в области пояснице рекомендуется обратиться к неврологу. Изначально можно получить консультацию терапевта, но, вероятнее всего, врач все равно направит больного к неврологу.
На прием специалист проведет тщательный опрос больного, выяснит, что его тревожит, какой образ жизни он ведет и т. д. Далее обязательно проводится осмотр, в ходе которого врач оценивает выраженность рефлексов, проводит неврологические тесты и оценивает подвижность пациента. На основании полученных результатов доктор может поставить предварительный диагноз и понять, нарушения какого рода привели к возникновению болей в спине и пояснице.
Для подтверждения имеющихся предположений, точного выяснения причин появления болей проводится комплексное обследование пациента, которое может включать:
• общий и биохимический анализ крови – с их помощью обнаруживаются изменения в крови, указывающие на воспалительные процессы в организме, наличие инфекции или опухоли;
• общий анализ мочи – используется для дифференцирования болезней почек, как причины появления болей в поясничной области;
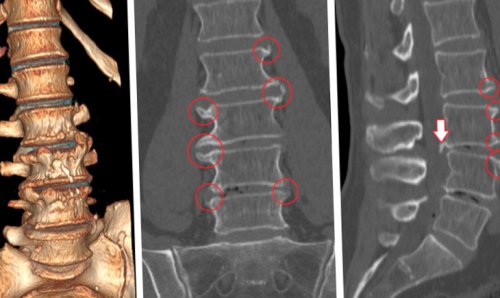
• рентген – показывает наличие изменение в костных структурах позвоночника, признаков переломов, дает информацию о плотности костной ткани и позволяет диагностировать основные заболевания позвоночника, а также остеопороз (обнаружение патологий позвоночника является поводом для более досконального исследования с помощью КТ или МРТ);
• КТ – современный метод лучевой диагностики, позволяющий предельно четко визуализировать все костные структуры и обнаружить малейшие отклонения от нормы;
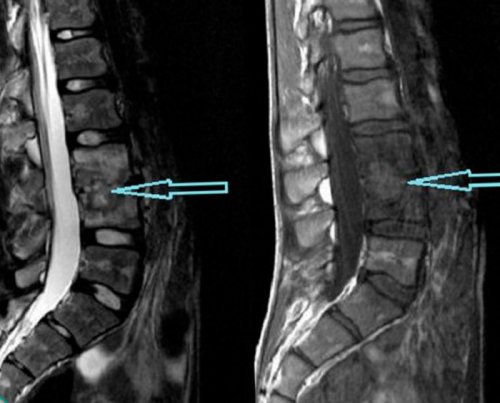
• МРТ – дает исчерпывающую информацию о состоянии мягких тканей и хрящей, в том числе межпозвоночных дисков, с помощью МРТ можно диагностировать межпозвонковые грыжи любых размеров, изменения в кровеносных сосудах, опухоли.
Лечение болей в пояснице<
Лечение болей в спине подбирается строго индивидуально. При этом оно всегда носит комплексный характер и включает симптоматическую терапию, изменения образа жизни и лечение, направленное на устранение обнаруженных причин появления болей в пояснице. Поэтому если первые 2 составляющие терапии обычно универсальны и назначаются всем больным, то этиотропная терапия разрабатывается строго индивидуально с учетом имеющегося заболевания.
В большинстве случаев изначально пациентам предлагается консервативное лечение, основным компонентом которого является медикаментозное лечение. В более сложных случаях дополнительно рекомендуется проведение курса физиотерапевтических процедур, мануальная терапия и ЛФК.

Но в любом случае всем пациентам с болями в пояснице следует:
• отказаться от подъема тяжелых предметов и изнурительных занятий спортом;
• снизить вес при наличии ожирения;
• регулярно делать перерывы для разминки, если человек вынужден долго сидеть;
• повысить уровень физической активности, но избегать переутомления и выполнения тяжелой работы (ежедневные прогулки, утренняя зарядка, выполнение специального комплекса ЛФК, занятия плаванием);
• использовать поддерживающий бандаж, который будет снимать нагрузку с поясницы и тем самым обеспечит благоприятные условия для скорейшего восстановления позвоночника.
В зависимости от источника болей пациентам может рекомендоваться пару дней придерживаться постельного режима или наоборот увеличить уровень физической активности, но в разумных пределах. Например, боли, обусловленные компрессией нервов, требуют дать спине отдых на несколько дней. При других заболеваниях наоборот умеренная физическая нагрузка является одной из обязательных составляющих терапии. Она способствует повышению эффективности медикаментозного лечения, снижению риска развития осложнений и предотвращения инвалидизации.
Но, к сожалению, консервативная терапия не всегда может использоваться для лечения болей в пояснице. В отдельных случаях она оказывается неэффективной и не дает никаких результатов даже через несколько месяцев неуклонного соблюдения врачебных рекомендаций. В других ситуациях результаты обследований показывают присутствие патологии, которая уже не может быть устранена никакими безоперационными методами. В таких ситуациях пациентам рекомендуется получить консультацию нейрохирурга и провести соответствующее хирургическое вмешательство для восстановления нормальной анатомии позвоночника.
Медикаментозная терапия<
Для улучшения состояния пациента и быстрого купирования болей назначаются:
• НПВС в форме таблеток, инъекций и средств для местного применения – обладают обезболивающими и противовоспалительными свойствами;
• кортикостероиды – назначаются короткими курсами для купирования сильного воспаления;
• миорелаксанты – необходимы для снятия мышечного спазма, который часто является рефлекторной реакцией организма на боль и усугубляет ее;
• витамины группы В – улучшают нервную проводимость за счет нормализации питания нервных волокон и повышения скорости передачи нервных импульсов.
При сильных болях, которые невозможно терпеть могут выполняться блокады. Процедура подразумевает введение раствора анестетика непосредственно в область возникновения боли или прохождения нервного волокна. Таким образом удается на время полностью купировать болевой синдром и улучшить самочувствие пациента.
Но блокада оказывает только временный эффект, а ее выполнение возможно исключительно в условиях медицинского учреждения, поскольку чаще всего требуется ввести препарат в точки, расположенные в непосредственной близости от позвоночника, где проходит масса нервов. Поэтому неграмотное выполнение процедуры может обернуться тяжелыми, а иногда и фатальными последствиями.
Дополнительно к перечисленным выше медикаментам назначается и комплекс других, которые помогают устранить основное заболевание, ставшее причиной появления болевого синдрома. Поэтому пациентам также могут назначаться антибиотики, хондропротекторы, иммуномодуляторы и препараты других групп.
Физиотерапия
Физиотерапевтическое лечение часто назначается пациентам с заболеваниями позвоночника. Благодаря правильно подобранному методу физического воздействия и периодичности процедур удается добиться выраженного противовоспалительного, обезболивающего действия, а также улучшить микроциркуляцию, ускорить устранение местных отеков, спазмов мышц и т. д. Физиотерапия существенно повышает эффективность других методов лечения, но применяется в основном только после устранения острого процесса.
Чаще всего пациентам назначаются:
• электрофорез;
• УВЧ;
• ультразвуковая терапия;
• магнитотерапия;
• рефлексотерапия;
• диадинамические токи и пр.
Как правило, курс процедур включает 8–10 сеансов, которые проводятся с определенной периодичностью.
Мануальная терапия<
При остеохондрозе, сколиозе и ряде других заболеваний сеансы мануальной терапии способны оказать действительно поразительное влияние на состояние позвоночника. Но только квалифицированный мануальный терапевт может грамотно провести сеанс мануальной терапии и принести пользу пациенту, а не нанести вред.
Применение специальных приемов ручного воздействия позволяет добиться не только улучшения микроциркуляции, расслабления чрезмерно тонизированных и напряжения слишком расслабленных мышц, но и увеличения расстояния между позвонками, а также нормализации их положения. Квалифицированный мануальный терапевт способен найти место, в котором нерв ущемлен, и устранить давление анатомических структур на него.
Буквально, после первого сеанса большинство больных отмечает улучшение самочувствия и существенное уменьшение выраженности болевого синдрома вплоть до его полного устранения. Но для закрепления полученных результатов рекомендуется пройти полный курс мануальной терапии, а в дальнейшем проходить поддерживающие курсы.
ЛФК
Лечебная физкультура помогает организму справляться с возлагаемыми на него нагрузками. Для каждого заболевания разработан специальный комплекс упражнений, регулярное выполнение которого позволяет решать наиболее важные в сложившейся ситуации задачи. Так, с помощью правильно подобранного комплекса лечебной физкультуры удается привести в нормальный тонус мышцы спины и укрепить их. Благодаря этому на позвоночник будет приходиться меньшая нагрузка, что станет эффективной профилактикой прогрессирования заболевания и создаст благоприятные условия для его восстановления.
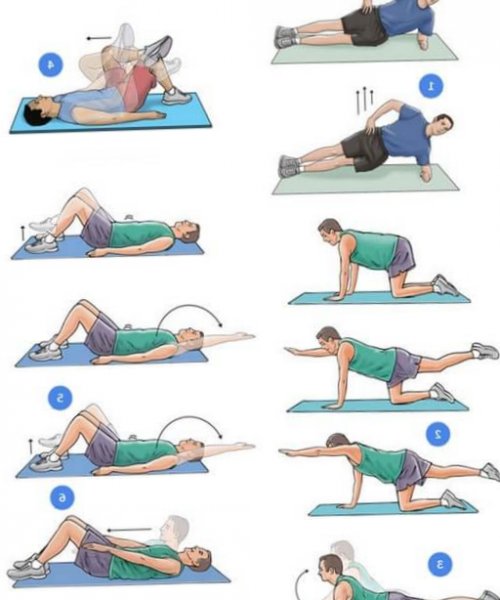
Также ЛФК помогает улучшить кровообращение в области поражения, что ускоряет течение воспалительных процессов и скорее приводит к полному выздоровлению. Правильное выполнение упражнений при многих заболеваниях способствует уменьшению болей в пояснице и снижению частоты их возникновения.
Для каждого пациента программа занятий разрабатывается индивидуально. При этом учитывается не только вид обнаруженной патологии и степень ее тяжести, но и наличие сопутствующих заболеваний, уровень физической подготовки пациента, его возраст и другие факторы. Правильно подобрать наиболее эффективный и безопасный комплекс упражнений способен только специалист.
Именно под его контролем проводятся первые занятия. В ходе них больной учится правильно выполнять каждое предложенное упражнение, чтобы оно приносило пользу. Постепенно нагрузку увеличивают, доводя до оптимального уровня. Но самостоятельно повышать количество повторений упражнений или усложнять их не рекомендуется. Любые изменения в программу лечебной физкультуры вводятся только специалистом.
Больному необходимо лишь четко следовать его рекомендациям и ежедневно заниматься в комфортной обстановке. Все упражнения выполняются в медленном темпе. Любые резкие движения не допускаются. Но если в ходе занятия возникает боль, выполнение упражнения нужно немедленно прекратить и в ближайшее время проконсультироваться у лечащего врача.
Операция при боли в пояснице<
Чаще всего помощь спинального хирурга необходима при межпозвоночных грыжах, образование которых привело к ущемлению спинномозгового корешка и развитию корешковой боли. Если выпячивание уже сформировалось, заставить его втянуться обратно современными неинвазивными способами невозможно. Единственной возможностью устранить его и вместе с этим избавиться от болей в пояснице является удаление межпозвонковой грыжи оперативным путем.
Существует несколько видов операций, применяемых при межпозвоночных грыжах. Конкретная тактика хирургического вмешательства определяется на основании вида, расположения и размеров грыжи:
• Нуклеопластика и гидропластика – методы чрескожной хирургии, позволяющие через точечный прокол тканей диаметром несколько сантиметров удалить часть пульпозного ядра и добиться уменьшения размеров грыжи.
• Микродискэктомия – радикальный способ решения проблемы межпозвонковой грыжи, подразумевающий удаление ее или всего диска через разрез длиной до 3 см. Но, в отличие от других методов, он позволяет устранить грыжу любого размера, независимо от ее расположения в позвоночном канале, и высвободить ущемленный нерв даже в самом сложном месте позвоночника.
• Эндоскопическая операция – подразумевает удаление грыжи диска через точечные проколы диаметром до 1 см с помощью специального оборудования с видеокамерой. С ее помощью можно резецировать грыжи любого размера, но методика не может использоваться для удаления новообразований в анатомически сложных местах.
Также помощь спинального хирурга необходима при сколиозе. В таком случае все силы направляются на восстановление нормальной оси позвоночника. Ранее для этого требовалось сделать крупный разрез, проходящий практически через всю спину. Но сегодня исправить деформацию позвоночника оперативным путем можно малоинвазивным способом через миниатюрные разрезы.
Для восстановления нормальной оси позвоночника используются металлоконструкции разных видов, но их суть примерно одинакова. Конструкция фиксируется на позвонках специальными винтами и за счет коррекции ее натяжения в разных точках удается вернуть смещенные позвонки на место и зафиксировать их в правильном положении. Современные виды металлоконструкций позволяют со временем улучшать первоначальный результат операции без повторного вмешательства в организм. Это достигается за счет коррекции положения установленной конструкции с помощью специальных винтов.
Не избежать хирургического вмешательства и при переломах позвоночника. В таких ситуациях избавиться от болей в спине и пояснице можно только путем восстановления нормальной формы, размеров и положения позвонков. В последнее время с этой целью проводится кифопластика и вертебропластика. Суть обеих операций сводится к тому, что через тонкую пункционную иглу внутрь разрушенного в результате травмы позвонка нагнетается специальный костный цемент. Он заполняет все свободное пространство и застывает спустя 10 минут. Но при тяжелых компрессионных переломах предпочтение отдается кифопластике, поскольку с ее помощью можно еще и восстановить нормальную форму позвонка, что обеспечит правильное распределение нагрузки на позвоночник в дальнейшем и уменьшит риск развития осложнений.
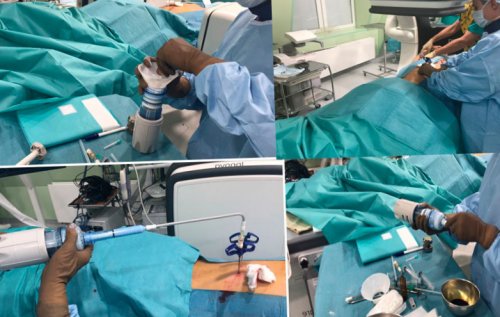
Эта операция подразумевает предварительное введение в разрушенный позвонок специального баллона, который постепенно раздувают, возвращая позвонку первоначальный вид. После этого баллон спускается и удаляется, а сформировавшаяся полость заполняется костным цементом.
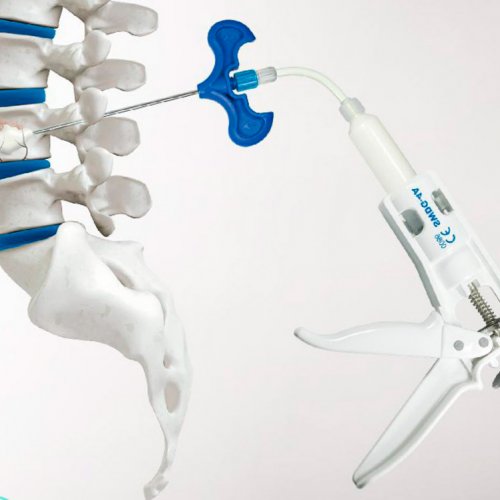
Также операция показана при онкологических заболеваниях и наличии доброкачественных новообразований, которые вызывают компрессию нервов и корешковый синдром. Но в таких ситуациях тактика хирургического лечения во многом зависит от вида патологии, расположения опухоли, ее вида и других особенностей.
Таким образом, боли в пояснице могут быть следствием физиологических изменений, банальной усталости мышц или симптомом серьезных патологий позвоночника или внутренних органов. Поэтому если они возникают регулярно и особенно на фоне действия одних и тех же факторов, не стоит медлить и игнорировать проблему. Обращайтесь к квалифицированным специалистам, чтобы лечение прошло максимально быстро и легко. А если заболевание не удалось распознать на ранних стадиях развития, современный уровень нейрохирургии позволит с минимальным риском развития осложнений устранить его оперативным путем.
Боль в пояснице возникает достаточно часто. Пациенты говорят «у меня болит поясница», «защемило поясницу», «прострел в поясницу». Если боль неострая, могут сказать «ломит поясницу», «тянет поясницу», «ноет поясница». Иногда боль описывают как жжение в пояснице.
Поясницей называется нижняя часть спины – от того места, где кончаются ребра, до копчика. Возможно, отдельное слово для обозначения поясницы потребовалось как раз для того, чтобы указать место, в котором болит. Ведь если болит спина, то в большинстве случаев болит именно поясница.
Какой может быть боль в пояснице
Чаще всего боль в пояснице возникает внезапно, резко и носит острый характер. В таком случае говорят о люмбаго (устаревшее народное название – прострел). Боль описывается как резкая, «стреляющая». Движения сковываются, иногда даже невозможно разогнуть спину. При любом движении боль усиливается.
Приступ боли может длиться пару минут, а может продолжаться более значительное время (до нескольких суток). Может быть так, что приступ пройдет, и боль больше о себе не напомнит, но часто боль возвращается и человек привыкает, что поясница у него может болеть.
Боль в пояснице может быть не только острой (резкой), она может носить тянущий характер и быть хронической. Несильные, но постоянные болевые ощущения в пояснице, порою обостряющиеся, например, при физической нагрузке, инфекционном заболевании, переохлаждении и т.п., называются люмбалгией. Иногда непосредственно боли нет, но в пояснице сохраняется скованность, больной испытывает дискомфорт.
Причины боли в пояснице
• в 90% случаев боль вызвана проблемами с позвоночником и мышцами спины;
• в 6 % причина боли – это заболевания почек;
• 4% - заболевания других внутренних органов (мочеполовой системы, кишечника).
На долю позвоночника приходится большинство всех случаев боли в пояснице, и это не случайно. У человека центр тяжести тела располагается как раз на уровне поясницы, и при ходьбе вся нагрузка практически полностью ложится на поясничный отдел позвоночника (у животных, передвигающихся на четырех лапах, такой проблемы нет). А когда человек садится, позвонки поясницы и крестца испытывают такую же силу давления, с какой на водолаза давит 170-метровый слой воды. Естественно, что эта область является особо уязвимой.
Заболевания опорно-двигательного аппарата, вызывающие боль в пояснице:
• защемление седалищного нерва. Нервные корешки, отходящие от спинного мозга, сдавливаются соседними позвонками. При этом возникает резкая, стреляющая боль. Как правило, защемление корешков становится возможным вследствие дегенеративных изменений в позвоночнике (остеохондрозе): межпозвоночные диски, отделяющие позвонки друг от друга разрушаются, зазор между позвонками сужается и резкое движение (наклон, поворот) может привести к защемлению нервного ответвления;
• ишиас (пояснично-крестцовый радикулит). Защемленные нервные корешки могут воспалиться. Воспаление нервных корешков называется радикулитом (от лат. radicula – «корешок»); для обозначения воспаления седалищного нерва иногда используется специальное название – ишиас. При поражении седалищного нерва может наблюдаться люмбоишалгия – боль в пояснице, распространяющаяся также в ягодицу и ногу по ходу седалищного нерва;
• грыжа межпозвоночного диска – выпячивание фрагмента межпозвоночного диска в позвоночный канал. Возникает в результате травмы или дегенеративных изменений позвоночника (остеохондроза);
• миозит поясничных мышц. Миозит – это воспаление скелетных мышц. Причиной миозита поясничных мышц может быть переохлаждение или резкое напряжение.
Также боль в пояснице может быть вызвана такими заболеваниями как рассеянный склероз, дегенеративный сакроилеит, остеопороз.
Профилактика боли в пояснице
Возникновение боли в пояснице часто спровоцировано небрежным отношением к собственному здоровью. Боль может быть вызвана:
• длительным пребыванием в одном и том же положении (например, при сидячей работе);
• неправильной осанкой;
• низкой подвижностью;
• чрезмерными физическими нагрузками.
Все эти факторы способствуют развитию заболеваний, проявляющихся болью в пояснице. Риск появления боли можно снизить, если соблюдать следующие советы врачей:
• следите за осанкой;
• избегайте неудобных поз при работе сидя. Желательно, чтобы колени были несколько выше тазобедренных суставов. Для этого используйте низкий стул или подставку под ноги. Проложите маленькую подушку между поясницей и спинкой сидения;
• при сидячей работе необходимо время от времени вставать, чтобы подвигаться. Делайте каждый час пятиминутные перерывы; как правильно поднимать тяжести
• спать желательно на ортопедическом матрасе (эластичном и достаточно жестком);
• поднимать тяжести надо за счет сгибания коленных суставов, а не спины. То есть необходимо присесть, согнув колени, а потом выпрямить их, сохраняя при этом ровную линию спины;
• перенося груз, его необходимо равномерно распределить между обеими руками, носить весь груз в одной руке (одну тяжелую сумку) нельзя;
• ежедневно следует делать комплекс упражнений, направленный на укрепление мышц живота и спины.
Боли в пояснице при заболеваниях почек
При болях в пояснице важно определить, что является их причиной – патологии опорно-двигательного аппарата или заболевание почек (а также других внутренних органов). Диагностику должен осуществлять врач. Однако есть признаки, позволяющие предположить, что боль может быть обусловлена проблемами почек или (и) других органов мочеполовой системы. При проявлении данных симптомов целесообразно сразу обращаться к врачу-урологу. Заболевание почек (или шире – мочеполовой системы) можно подозревать, если боль в пояснице сопровождается:
• общим ухудшением самочувствия (вялостью, сонливостью, слабостью, повышенной утомляемостью);
• отеканием век, лица. Отечность особенно выражена утром, после пробуждения и спадает к вечеру;
• повышением температуры тела, ознобом, потливостью;
• потерей аппетита, тошнотой, рвотой;
• учащенным или болезненным мочеиспусканием;
• повышением артериального давления.
Также важным признаком того, что боль в пояснице вызвана проблемами внутренних органов, а не опорно-двигательного аппарата, является ее независимость от положения тела: от перемены положения тела и конечностей боль не усиливается и не уменьшается. Однако при длительном нахождении в положении стоя при патологии чек боль может усиливаться.
Имеет значение и локализация боли. При заболевании почек боль чаще всего наблюдается с одной стороны (поскольку обычно страдает только одна почка). Почечные боли могут не ограничиваться поясницей, а распространятся по ходу мочеточника, в пах, в наружные половые органы, на внутреннюю поверхность бедер.
Болит поясница: что делать?
Боль в пояснице – это симптом заболевания, которое требует лечения. Поэтому необходимо обратиться к врачу. Но в случае внезапного приступа острой боли («прострела», типичного при радикулите), прежде всего, требуется ослабить болевой синдром. Врачи советуют:
• используйте легкое тепло. Повяжите на поясницу шерстяной платок или шерстяной пояс;
• примите обезболивающее;
• необходимо принять позу, позволяющую расслабить мышцы спины. Рекомендуется лечь на спину, на твердую ровную поверхность (доску); ноги должны быть подняты и согнуты в коленях, для чего под них надо подложить свернутое одеяло или подушку. (На пол ложиться нежелательно, может продуть сквозняком).
Предложенная поза – не догма. Больной должен чувствовать облегчение, поэтому возможны и другие позы; например, лежа на доске поставить на нее же согнутые в коленях ноги, зажав между ними подушку. Можно попробовать лечь на живот и вытянуть ноги, подложив валик под голеностопные суставы. Если остроту боли удалось снять, это не означает, что врач уже больше не нужен. Без должного лечения приступы будут повторяться, а ситуация в целом – ухудшаться.
Заболевания позвоночника
Распространенной причиной болей в пояснице являются врожденные аномалии и приобретенные болезни позвоночного столба. Характер болевого синдрома варьируется. Боли, обусловленные непосредственно патологическим процессом, чаще периодические, локальные, ноющие или тянущие, связаны с погодой, физической нагрузкой, пребыванием в неудобной позе.
Искривления позвоночника
Незначительные или умеренные ноющие боли отмечаются при всех типах искривления позвоночного столба, что связано с нефизиологическим перераспределением нагрузки, перенапряжением мышц и связок спины. Болезненность появляется вследствие неудобного положения тела, сна на слишком твердой или слишком мягкой постели. Симптомом сопровождаются:
• кифосколиоз;
Боль в пояснице
Остеопороз
Тянущие или ноющие болезненные ощущения в поясничном и грудном отделе позвоночника долгое время являются единственным симптомом остеопороза. Болевой синдром выражен незначительно, усиливается после нагрузки, перед изменением погодных условий. Симптом наблюдается при следующих разновидностях остеопороза:
Усиление болезненности, увеличение продолжительности болей может быть связано с развитием патологического перелома. Другие признаки травмы зачастую не выражены, поэтому перелом нередко остается недиагностированным.
Травмы мягких тканей и почек
Ушиб мягких тканей сопровождается незначительной либо умеренной быстро стихающей локальной болью, небольшим отеком. Возможны кровоизлияния. Примесь крови в моче отсутствует. Ушибы почки проявляются болезненностью и незначительной кратковременной гематурией. При травмах почки умеренной тяжести болевой синдром интенсивный, боли иррадиируют в нижнюю часть живота, пах, половые органы. В области поясницы видна гематома. В тяжелых случаях наблюдаются сильная боль, продолжительная макрогематурия. Развивается шоковое состояние.
Локальные воспалительные процессы
Гнойные процессы в поверхностных тканях и околопочечной клетчатке сопровождаются интенсивными болями в пояснице. Возможными причинами болевого синдрома являются фурункулы, карбункулы и паранефрит.
При паранефрите вначале возникает выраженная лихорадка. Болевой синдром развивается через 2-3 дня. Боли очень интенсивные, могут отдавать в живот или подреберье, усиливаются при ходьбе, движениях, глубоком дыхании. При некоторых формах паранефрита из-за боли пациент принимает вынужденное положение. Поясничные мышцы напряжены. Выявляются отек, локальная гиперемия, гипертермия. Состояние тяжелое.
Инфекционные заболевания
Диффузные ноющие боли в пояснице, вызывающие желание сменить положение тела, характерны для острых инфекций, сопровождающихся повышением температуры и синдромом интоксикации. В большинстве случаев обусловлены миозитом, нередко сочетаются с болями мышцах конечностей. Наблюдаются при гриппе, ангине, ОРВИ. Иногда болевые ощущения провоцируется поражением почек. В число инфекционных заболеваний, сопровождающихся болезненностью в зоне поясницы, входят:
• геморрагические лихорадки;
• японский комариный энцефалит;
• лихорадка Эбола;
• ящур;
Другие поражения мышц
Ноющая боль в мышцах поясничной области определяется после интенсивных физических нагрузок – выполнения силовых упражнений для мышц спины, длительного пребывания в вынужденном положении с напряженной поясницей. Миалгия стихает в покое, усиливается при движениях, ослабевает после согревания, аккуратной разминки, исчезает через несколько дней.
Иные заболевания
Кроме перечисленных патологий боли в пояснице могут беспокоить при таких состояниях, как:
При заболеваниях малого таза иногда отмечается иррадиация болевого синдрома в поясницу. Появление симптома возможно при ряде женских болезней, раке простаты, проктите, сигмоидите.
Диагностика
Мануальная терапия
Помощь на догоспитальном этапе
При травматическом повреждении позвоночника необходимо уложить пациента на щит и немедленно доставить в медицинское учреждение. При нетравматических болях следует уменьшить нагрузку на спину, оптимизировать положение тела во время работы и отдыха. Острый болевой синдром является показанием для консультации невролога.
До осмотра специалиста возможен однократный прием анальгетиков. При люмбаго, люмбоишиалгии, вызванных ранее диагностированными дегенеративными заболеваниями позвоночника, разрешается использование согревающих и обезболивающих препаратов местного действия. При подозрении на наличие инфекционного процесса местные средства не показаны.
Хирургическое лечение
С учетом особенностей патологии осуществляют следующие хирургические вмешательства:
В послеоперационном периоде назначают анальгетики, антибиотики. Реабилитационные мероприятия включают ЛФК, массаж, физиотерапию.
