Токсическая нейропатия (полинейропатия)
Наименование и код в МКБ-10: G62.9 Полиневропатия неуточненная
Статью проверил доктор медицинских наук
Описание
Токсическая нейропатия (полинейропатия) – это группа заболеваний периферических нервов, которая является следствием действия на нервную систему различных химических веществ, включая токсины, вырабатывающихся вирусами и бактериями.
Симптомы
Формы
Полинейропатии классифицируют по этиологическому фактору, ставшего причиной заболевания:
• наследственные (наследственная моторно-сенсорная нейропатия - болезнь Шарко-Мари-Тута, болезнь Рефсума, синдром Русси-Леви и др.); метаболические (при сахарном диабете, заболевании печени и почек - уремическая);
• аутоиммунные (при парапротеинемиях - миеломная болезнь, синдроме Миллера-Фишера, паранеопластические невропатии и др.);
• инфекционно-токсические (полинейропатия в результате ВИЧ-инфекции, дифтерийная полинейропатия, герпетическая полинейропатия);
• токсическая (алкогольная, свинцовая, мышьяковая, ртутная, при отравлении фосфорорганическими соединениями, полинейропатия после химиотерапии и применения ряда лекарств).
К эндогенным (внутренним) нейропатиям относят осложнения при диабете, при миеломе, при болезни Вальденстрема, при диффузных заболеваниях соединительной ткани (узелковый периатрит, ревматоидный артрит, красная волчанка, склеродермия).
Причины
Причиной может быть воздействие экзогенных (внешних) и эндогенных (внутренних) токсинов. Экзогенными токсинами могут быть поражения при дифтерии, герпесе, ВИЧ-инфекции. К медицинским препаратам, наиболее часто приводящим к нейропатии, относят препараты золота, метронидазол, амиодарон, препараты платины, изониазид и некоторые другие. Нейропатия может развиваться при недостаточности витамина В6 и витамина Е. Из химических веществ отравление, как правило, вызывают свинец, мышьяк, алкоголь, фосфорорганические вещества.
К эндогенным (внутренним) нейропатиям относят осложнения при диабете, при миеломе, при болезни Вальденстрема, при диффузных заболеваниях соединительной ткани (узелковый периартрит, ревматоидный артрит, красная волчанка, склеродермия).
Методы диагностики
Диагностика токсическая нейропатия (полинейропатия) осуществляется на основании данных анамнеза, клинического осмотра, обязательного применения лабораторных (включая генетические) и инструментальных методов обследования. Диагностика направлена на определение клинической формы заболевания, определения причины заболевания, тяжести состояния и возникающих осложнений.
Из данных анамнеза можно выяснить наличие аналогичного заболевания у ближайших родственников, употребление алкоголя, употребление лекарств, утрату чувствительности в конечностях, профессиональную деятельность (работа с токсическими веществами – акриламид; металлами – свинец, ртуть, мышьяк), наличие хронических заболеваний (сахарный диабет); наличие миеломной болезни, наличие заболеваний почек.
Для подтверждения диагноза проводят электроэнцефалограмму, ЭКГ, доплеровское исследование сосудов головного мозга. Подтверждением диагноза являются результаты электронейромиографии.
Общеклинические анализы крови и мочи, рутинный биохимический анализ крови проводятся для диагностики основного заболевания, которое привело к развитию полинейропатии, и проведения дифференциальной диагностики с другими видами полинейропатии. Для диагностики инфекционных заболеваний, вызвавших полинейропатию (ВИЧ, гепатиты) проводят серологическую и ПЦР-диагностику. Для диагностики заболевания аутоиммунной природы, системных заболеваний, миеломы выполняют исследования, направленные на выявление специфических аутоантител и парапротеинов в крови и моче. Выявление токсичных металлов и лекарств в крови и моче проводят с помощью масс-спектрометрии с индуктивно связанной аргоновой плазмой (ИСП-МС). Для выявления наличия алкоголя в крови проводят специальные лабораторные исследования.
Основные используемые лабораторные исследования:
• Общий анализ крови проводится для выявления воспалительных заболеваний внутренних органов, сопровождающихся полинейропатическим синдромом (например, при системных заболеваниях отмечают повышение СОЭ и лейкоцитоз, при витамин Вl2-дефицитной полиневропатии - гиперхромная анемия и т.д.)
• Биохимическое исследование крови проводятся для выявления метаболических полинейропатий: глюкоза, креатинин, мочевина, АСТ, АЛТ, билирубин, электролиты/натрий, калий, хлор. Определение содержания тиамина (витамина В1)проводится при подозрении на алкогольную полинейропатию.
• Общий анализ мочи проводится для выявления воспалительных заболевания внутренних органов, сопровождающееся полинейропатическим синдромом.
• Гормоны щитовидной железы определяются с целью диагностики тиреотоксикоза и гипотиреоза, которые могут вызывать мышечную слабость и полинейропатический синдром.
• Определение ДНК/РНК вирусов гепатита методом ПЦР в крови используется для выявления полинейропатического синдрома при вирусном гепатите.
• Исследование крови на ВИЧ-инфекцию применяется для исключения полинейропатии, связанной с ВИЧ-инфекцией.
• Масс-спектрометрия с индуктивно связанной аргоновой плазмой (ИСП-МС) используется для выявления в крови и моче токсичных металлов, лекарств.
Дополнительные используемые лабораторные исследования:
• Антитела к ганглиозидам: метод лайн-блота: GM1; GM2-GM3-GM4; GD1a;GD1b, GD2-GD3, GT1a, GT1b, GQ1b, сульфатиды - диагностика аутоиммунной нейропатии.
• Иммуноэлектрофорез сыворотки крови и мочи (выявление моноклонального протеина, белок Бенс-Джонса) применяется для исключения диспротеинемической полинейропатии, миепломной болезни.
• Определение антинуклеарных антител проводится для диагностики системных заболеваний – системной красной волчанки и других системных заболеваний.
• Гистологическое исследование нервной ткани проводятся при подозрении на наличие амилоидных отложений.
Основные используемые инструментальные исследования:
• Рентгенография органов грудной клетки проводится для исключения скрытой туберкулезной инфекции, онкологических заболевания, при которых возможно развитие полинейропатического синдрома.
• УЗИ органов брюшной полости проводится с целью диагностики возможных заболеваний внутренних органов (печени, почек и др.), которые могут сопровождаться полинейропатией.
• УЗИ щитовидной железы проводится для диагностики заболеваний щитовидной железы.
• Электронейромиография (ЭНМГ) позволяет выявить признаки деструкции миелина и аксональную дегенерацию периферических нервных стволов.
• Игольчатая электромиография применяется для выявления текущего денервационно-реиннервационного процесса при полиневропатии.
Дополнительные используемые инструментальные исследования:
Лечение
Лечение токсической нейропатии заключается, прежде всего, в исключении токсического воздействия причинного фактора. Если речь идет об эндогенном отравлении, то начинают с лечения первичного заболевания (сахарный диабет и другие). Назначают глюкокортикоиды, эффективна витаминотерапия, особенно, при гипо- и авитаминозах, рефлексотерапия. При острой токсической полинейропатии назначают плазмаферез. Для поддержания мышечного тонуса - курсы массажа и лечебной физкультуры, электростимуляцию спинного мозга и магнитотерапию.
Прогноз зависит от того, насколько эффективно удалось исключить попадание токсинов в организм. В случае, если это медицинские препараты, то необходимо найти их заменители, а если речь идет об алкоголе, то необходимо отказаться от алкогольной зависимости. Заболевание медленно, но постоянно прогрессирует и может привести к инвалидности. Однако, при правильном лечении и полном исключении воздействия токсического реагента, возможно полное клиническое выздоровление с уменьшением и полным исчезновением симптоматики и жалоб.
Профилактика
Профилактика токсической нейропатии заключается в соблюдении правил техники безопасности на производстве при работе с токсичными веществами (свинец, ртуть, кадмий, смолы и др.), отказ от приема алкоголя (при признаках алкогольной полинейропатии). При употреблении лекарственных препаратов, которые могут вызывать токсическое повреждение нервов, необходимо специальное обследование.
Какие вопросы следует задать врачу
Что могло послужить причиной развития нейропатии в данном случае?
Какими исследования нужно сделать, чтобы установить точный диагноз?
К каким последствиям может привести прогрессирование заболевания?
Что можно предпринять, что остановить дальнейшее прогрессирование процесса?
Советы пациенту
Наиболее распространенной причиной развития токсической нейропатии является частое и неумеренное употребление алкоголем. Любой вид алкоголя содержит этанол, при разложении которого образуются его метаболиты, в первую очередь, ацетальдегид, который обладает прямым токсическим воздействием на периферические нервы. Поэтому полное исключение употребления алкоголя – важнейшее мероприятие в борьбе с токсической нейропатией.
Некоторые лекарственные препараты также могут приводить к развитию полинейропатии. Связь между приемом препарата и развитием полинейропатии может установить только врач
Использованные источники
Неврология и нейрохирургия // Витебск / Пашков А.А. –
Клинические рекомендации. Неврология и нейрохирургия / под ред. Е.И. Гусева, А.Н. Коновалова, А.Б. Гехт –
Неврология. Национальное руководство. / Под ред. Е.И. Гусева, А.Н. Коновалова, А.Б. Гехт. –
Как сахарный диабет поражает нервную систему?
Эректильная дисфункция, запоры или диареи, пиелонефриты, трофические язвы – еще не полный список того, что приносит с собой диабетическая нейропатия.
Одной из частых причин онемения и боли в ногах является периферическая нейропатия, возникающая при определенных патологиях.
Беспричинная боль, похожая на удар током, может иметь неврологическое происхождение.
Определение болезни. Причины заболевания
Полинейропатия (Polyneuropathy) — это группа заболеваний периферической нервной системы, при которых повреждаются периферические нервные волокна, входящие в состав различных нервов. Полинейропатия может быть вызвана множеством причин, но проявляется общими симптомами: слабостью в руках и ногах, онемением, покалыванием и жжением в кистях и стопах.
Полиневропатия и полинейропатия — это разные варианты написания одного и того же термина.
Как часто встречается полинейропатия
Полинейропатией страдает около 2,4 % населения, заболевание чаще встречается среди пожилых людей .
Причины полинейропатии
Выделяют первичные и вторичные полинейропатии. Первичные полинейропатии — это наследственные формы, которые могут сочетаться с поражением других органов и отделов нервной системы. К наследственным полинейропатиям относятся транстиретиновая семейная амилоидная полинейропатия, болезнь Фабри, порфирийная полинейропатия, болезнь Рефсума.
Вторичные полинейропатии встречаются гораздо чаще. В зависимости от причинного фактора их можно разделить на несколько видов:
• Инфекционные и инфекционно-аллергические (с известным и неизвестным возбудителем, аллергические). В эту группу входит синдром Гийена — Барре.
• При воздействии физических факторов: холода, вибрации, радиации, хронических компрессиях (из-за утолщения оболочек вокруг нерва при системных болезнях соединительной ткани) и т. д.
• Сосудистые: при системных заболеваниях соединительной ткани, специфических и неспецифических васкулитах, атеросклерозе.
• Метаболические: при болезнях обмена веществ, дефиците витаминов (алиментарные), эндокринных заболеваниях (например, при сахарном диабете), болезнях печени и почек. Полинейропатия может быть первым проявлением сахарного диабета, чаще всего 2-го типа.
• Паранеопластические (при злокачественных новообразованиях).
Около 20–30 % аксональных полинейропатий, т. е. возникших из-за повреждения длинных отростков нервов, являются идиопатическими: их причину не удаётся выявить, несмотря на полную диагностику . Иногда поиск причины полинейропатии может затянуться на месяцы. Это связано с многообразием провоцирующих факторов и трудностями при сборе анамнеза: пациенты не всегда честно рассказывают о вредных привычках и часто не знают, чем болели родственники.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы полинейропатии
Клиническая картина полинейропатий типична и проявляется следующими симптомами:
• . При заболевании развиваются периферические парезы — снижается мышечная сила и тонус, атрофируются мышцы, угнетаются или исчезают рефлексы. Постепенно слабеют и уменьшаются в размерах мышцы рук и ног, чаще в стопах, голенях и кистях. Пациенты быстро устают при ходьбе, подъёме по лестнице и занятиях спортом, не могут встать на носки и пятки, взять и удержать тяжёлые предметы, чувствуют неловкость в руках, отмечают шаткость при ходьбе.
• Снижается или исчезает чувствительность к боли и температуре, преимущественно в стопах, голенях и кистях. Немеют руки и ноги, пациенты не различают горячую и холодную воду, могут поранить ногу, наступить на что-то острое и не заметить этого, так как не чувствуют боли.
• . Истончается кожа и изменяется её окраска, утолщаются ногтевые пластины. Эти изменения связаны с тем, что периферические нервы не только обеспечивают движения мышц, но и питают мышцы и кожу.
• ортостатическая гипотензия — давление снижается при перемене положения тела, например когда человек сидел или лежал, а потом резко встал;
• ригидный пульс, т. е. исчезновение его физиологической нерегулярности;
• пониженное потоотделение;
• запоры и диарея;
Патогенез полинейропатии
Периферической называют ту часть нервной системы, которая не входит в центральную нервную систему, т. е. нервы за пределами головного и спинного мозга.
Периферическую нервную систему образуют длинные отростки нервных клеток, тела которых залегают в спинном мозге, стволе головного мозга, спинномозговых и вегетативных узлах. Эти длинные отростки называют аксонами. Аксоны получают питание из тела нервных клеток .
Выделяют два типа нервных волокон: тонкие (безмиелиновые) и толстые (миелиновые). Миелин окружает аксон прерывистой электроизолирующей оболочкой, благодаря чему возбуждение передаётся быстрее. Этому способствуют перехваты Ранвье — периодические участки, не покрытые миелином.
Полинейропатии делят на два основных класса:
• аксонопатии, или аксональные полинейропатии, — повреждён непосредственно сам аксон;
• миелинопатии, или демиелинизирующие полинейропатии, — поражена миелиновая оболочка аксона.
Зачастую при поражении миелиновой оболочки позже повреждается и сам аксон, а при первичном повреждении аксона со временем разрушается и миелиновая оболочка.
Классификация и стадии развития полинейропатии
Формы полинейропатии в зависимости от причины:
• инфекционные и инфекционно-аллергические;
• токсические;
• от воздействия физических факторов;
• метаболические;
• паранеопластические.
По течению полинейропатии могут быть:
• острыми — развиваются от нескольких дней до четырёх недель;
• подострыми — симптомы усиливаются в течение 4–8 недель;
• хроническими — развиваются в течение нескольких месяцев или лет.
По патоморфологическим признакам выделяют аксонопатии и миелинопатии.
По преобладанию симптомов выделяют:
• преимущественно моторные;
• преимущественно сенсорные;
В чистом виде они встречаются редко, чаще развивается сочетанное поражение двух или трёх видов нервных волокон .
Осложнения полинейропатии
К осложнениям полинейропатии можно отнести атрофию мышц и утрату движений в конечностях, тревожные и депрессивные расстройства из-за боли при сенсорных полинейропатиях.
Сбор анамнеза
При диагностике полинейропатии важно выяснить, на что жалуется пациент, какой образ жизни он ведёт и какими болезнями страдают его близкие родственники.
На приёме доктор спрашивает:
• о наличии хронических и онкологических болезней, а также уточняет, проводилась ли химиотерапия;
• о вредных привычках и профессиональных факторах, например работе с тяжёлыми металлами и фосфорорганическими соединениями;
Нужно обязательно рассказать доктору о вредных привычках, в том числе о злоупотреблении алкоголем, а также о том, что предшествовало развитию полинейропатии, например инфекция, боль в животе, голодание и т. д.
Неврологический осмотр
Доктор осматривает кожу, ощупывает мышцы, измеряет окружность рук и ног, оценивает сухожильные, надкостничные рефлексы и чувствительность.
Сухожильные рефлексы проверяют с помощью лёгкого удара неврологическим молоточком по сухожилию мышцы:
• при ударе по ахиллову сухожилию стопа сгибается в области подошвы;
• при ударе по сухожилию четырёхглавой мышцы бедра разгибается голень (проверка коленного рефлекса);
• при ударе по шиловидному отростку лучевой кости рука сгибается в локте и поворачивается кисть (проверка надкостничного рефлекса).
Если рефлексы выпадают, описанные движения не происходят.
Чтобы оценить походку, силу мышц рук и ног, доктор просит пациента встать на носки и пятки, сесть на корточки и встать, лёжа потянуть стопы на себя и от себя, согнуть и разогнуть ноги в коленях, сжать кулаки, согнуть и разогнуть руки в локтях и т. д.
• для оценки температурной чувствительности к коже прикасаются пробирками с тёплой и холодной водой;
• болевую чувствительность проверяют с помощью лёгкого покалывания заострённой деревянной палочкой;
• вибрационную чувствительность исследуют с помощью камертона;
• при оценке суставно-мышечного чувства пациент закрывает глаза, доктор шевелит пальцами его рук и ног, пациент описывает свои ощущения.
Определить интенсивность боли можно с помощью специальных шкал, например DN4 и визуальной аналоговой шкалы (ВАШ). Принцип ВАШ состоит в том, что пациенту предлагают оценить силу боли по 10-балльной шкале, где 0 — это отсутствие боли, а 10 — самая сильная боль, какую он испытывал в жизни. С помощью этой шкалы можно оценить эффективность лечения, сравнив интенсивность боли до него и после.
Лабораторная диагностика
Лабораторная диагностика позволяет установить причину полинейропатии.
К основным лабораторным методам относятся:
• Биохимический анализ крови (глюкоза, гликированный гемоглобин, показатели работы печени, почек).
• Исследование антител к ганглиозидам — информативный метод при моторной мультифокальной и хронической воспалительной демиелинизирующей полинейропатии, синдроме Гийена — Барре и других аутоиммунных невропатиях. Однако повышенный титр антител к GM1-ганглиозидам выявляют у 5 % здоровых людей, зачастую у пожилых пациентов .
• Антитела к ассоциированному с миелином гликопротеину (анти-MAG антитела) — определяются при парапротеинемической полинейропатии и ряде других аутоиммунных полинейропатий.
• Молекулярно-генетический анализ — назначают при подозрении на наследственные мотосенсорные полинейропатии . При анализе берут кровь из вены и отправляют в лабораторию.
Инструментальная диагностика
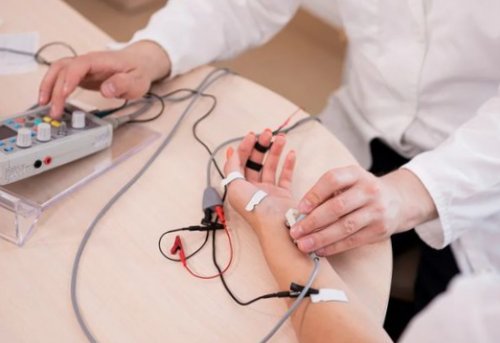
• Стимуляционная электронейромиография (ЭНМГ) — основной метод диагностики полинейропатии, при котором определяется скорость проведения импульса по двигательным и чувствительным нервам. Позволяет подтвердить полинейропатию, определить её тип (аксонопатия или миелинопатия).
• Игольчатая электромиография с оценкой состояния мышц рук и ног — проводится, если результаты стимуляционной ЭНМГ сомнительны: например, пограничные между нормой и патологией, или требуется дифференциальная диагностика между полинейропатией и поражением мышц (миопатией) .
• Ультразвуковое исследование нервов (УЗИ) — позволяет определить, на каком именно участке повреждены нервы.
• Биопсия нервов — при полинейропатии проводится редко, целесообразна при подозрении на васкулит и амилоидную полинейропатию. Чаще всего для биопсии выбирают икроножный нерв .
Лечение полинейропатии
Чтобы вылечить полинейропатию, нужно выявить и устранить причину болезни, а также подавить механизмы её развития.
Методы лечения полинейропатии зависят от основного заболевания:
• при дефиците витаминов — дают рекомендации по питанию и назначают витамины;
• при аутоиммунных воспалительных полинейропатиях — применяют плазмаферез и внутривенно вводят иммуноглобулин .
Чтобы уменьшить нейропатическую боль, применяют:
• медикаментозное лечение — антидепрессанты и антиконвульсанты (препараты для лечения эпилепсии);
• немедикаментозное лечение — психотерапия, методы с биологической обратной связью.
Нестероидные противовоспалительные препараты (НПВС) при нейропатической боли неэффективны .
В терапии диабетической полинейропатии широко применяют препараты тиоктовой кислоты — антиоксиданта, защищающего клетки от повреждения .
Помимо медикаментозного лечения, проводится физическая реабилитация: лечебная физкультура, массаж, методы с биологической обратной связью, физиотерапия (электромиостимуляция) и т. п.
Эффективного лечения наследственных полинейропатий пока не существует . При болезни Рефсума основной метод лечения — это диетотерапия, также может применяться плазмаферез. Пациенту нужно ограничить поступление фитановой кислоты, есть меньше зелёных овощей, говядины, рыбы (тунца, пикши и трески).
Прогноз. Профилактика
Прогноз зависит от течения основного заболевания и своевременного и правильного лечения. Также влияет тип полинейропатии: при миелинопатиях прогноз благоприятнее, чем при аксонопатиях .
Наследственные полинейропатии, как правило, неуклонно прогрессируют, но благодаря их медленному развитию пациенты адаптируются и обслуживают себя самостоятельно до поздних стадий болезни.
Прогноз токсических полинейропатий относительно благоприятный при прекращении интоксикации, например если пациент откажется от алкоголя.
При диабетической полинейропатии с адекватной терапией прогноз тоже относительно благоприятный. Без лечения заболевание прогрессирует, а невропатическая боль снижает качество жизни: пациенты не могут нормально спать и работать .
Профилактика полинейропатии
Людям, занятым на вредном производстве, необходимо регулярно посещать профпатолога. Обычно такие консультации входят в ежегодный профилактический медицинский осмотр.
Пациентам, чьи родственники страдают наследственными формами полинейропатии, желательно обратиться к медицинскому генетику, чтобы определить свой риск развития болезни.
