Традиционно приближение климакса женщины встречают с тревогой. Бытует мнение, что это один из самых трудных периодов в жизни женщины. От врачей женщине нередко приходится слышать: «Ну что же вы хотите, у вас же климакс наступает». В научной и популярной литературе постоянно делается акцент на негативных последствиях климакса, а в качестве панацеи предлагается гормонально-заместительная терапия. Что же на самом деле происходит в жизни женщины с наступлением климакса?
Известно, что общее название «климакс» объединяет несколько периодов: во-первых, это преклимакс — то есть период начиная с 45 лет. Термином «менопауза» обозначают период устойчивого прекращения менструаций; определение временных параметров менопаузы возможно лишь ретроспективно, после годичного отсутствия менструаций. Первые пять лет после окончания менструаций принято считать ранним климактерическим периодом, а последующие годы (до 70–75 лет) — поздним климаксом или постменопаузой. Период жизни после 75 лет обозначается как старость.
Суть климактерического периода состоит в угасании функции гонад с соответствующим снижением уровней половых гормонов (эстрогенов, прогестинов, андрогенов) и повышением содержания гонадотропинов (ЛГ, ФСГ). Именно значительное и устойчивое повышение уровня гонадотропинов является одним из надежных признаков, свидетельствующих о наступлении менопаузы.
Какие же факторы воздействуют на организм женщины в этот период?
Второй фактор — груз соматических и нервно-психических болезней, которыми «обрастает» к этому возрасту человек в силу генетической предрасположенности, а также воздействия факторов внешней среды. Здесь уместно будет упомянуть о гипертонической болезни, диабете, ожирении, атеросклерозе, перенесенных эпизодах депрессии, тревожных расстройствах и т. д.
Третий фактор — непосредственное влияние гормональных изменений климактерия на периферические и центральные структуры. Так, типичными периферическими симптомами климактерического синдрома являются «приливы» жара, частота встречаемости которых варьирует от 40 до 80% и урогенитальные расстройства.
В настоящее время в мозге обнаружены клетки, секретирующие половые гормоны, рецепторы к половым гормонам, взаимное влияние уровней половых гормонов, метаболизма, активности нейромедиаторов (норадреналина, серотонина, дофамина, ацетилхолина) и нейропептидов (в-эндорфинов, субстанции Р и проч.). Поэтому климакс - это и морфофункциональная перестройка ЦНС, которая, естественно, характеризуется также определенными клиническими проявлениями. Среди последних прежде всего необходимо отметить психовегетативные, эндокринно-обменно-мотивационные, когнитивные.
Сегодня врач любой специальности, имеющий дело с женщинами в климактерическом периоде, обязан принимать во внимание те расстройства, которые являются специфичными или наиболее часто встречаются у его пациентов в это время. Среди них следует выделить следующие расстройства.
• Психоэмоциональные.
• Вегетативные и диссомнические.
• Обменно-эндокринные и соматические.
• Когнитивные.
• Сексуальные.
Кратко остановимся на вышеперечисленных синдромах.
Психоэмоциональные расстройства. Связь между женской психикой и изменениями в женской репродуктивной системе известна еще со времен Гиппократа. Не случайно до сих пор широко распространены такие диагнозы, как «климактерическая депрессия», или «инволюционная меланхолия», «инволюционная истерия», «климактерический невроз». Однако если говорить о тяжелых или эндогенных депрессиях, то пока не получено убедительных доказательств, что в период климакса они возникают чаще, чем в другие периоды жизни женщины. В то же время климактерическая депрессия, развивающаяся в структуре климактерического синдрома, обычно сопровождает соматовегетативные расстройства. Она может проявляться самыми различными эмоционально-аффективными синдромами: снижением настроения, потерей интереса к собственной личности и к окружающему, повышенной утомляемостью, уменьшением активности, немотивированной тревожностью, мнительностью, беспокойством, постоянным ощущением внутреннего напряжения, страхом перед надвигающейся старостью и тревожными опасениями за свое здоровье. Часто женщины отмечают повышенную ранимость, обидчивость, избыточную чувствительность, лабильность настроения, плаксивость. У некоторых в этот период нарастают раздражительность, агрессивность, чувство враждебности к окружающим.
Вегетативные расстройства
Психовегетативные расстройства часто сочетаются с болевыми синдромами различной локализации, причем преобладают хронические формы: головные боли, напряжения и боли в спине.
Диссомнические расстройства
заключаются в нарастании массы тела, задержке жидкости, приводящей к отекам, изменениях пищевого поведения и улучшении или ухудшении аппетита. В постменопаузе могут появляться боли в суставах, остеопороз, заболевания сердечно-сосудистой системы.
Сексуальные расстройства. По данным литературы и в соответствии с нашими собственными исследованиями, от 54 до 75% женщин отмечают в период климакса снижение сексуальной активности. Причем ухудшается преимущественно психологическая составляющая — снижается интерес к сексу, ценностная оценка секса при относительном сохранении реализующих механизмов: половой активности, способности к получению оргазма, степени удовлетворения.
Снижение половой функции объясняется гормональными изменениями, происходящими у женщин в перименопаузе, а именно снижением выработки яичниками половых гормонов: эстрогенов, прогестерона и андрогенов. Дефицит биологически активного (свободного) тестостерона приводит к уменьшению полового влечения. При снижении уровня эстрогенов слизистая влагалища становится бледной, истонченной и более склонной к микротравмам, уменьшается и замедляется выработка влагалищной смазки, появляются постоянные болезненные ощущения при половом акте (диспареуния). Кроме того, сексуальность женщины в климаксе определяется наличием сексуально заинтересованного партнера при условии хорошего отношения к нему, наличия благоприятного семейного микроклимата.
Таким образом, возможно, что не только гормональные изменения, но и психологические особенности личности, эффективность индивидуальных стилей преодоления стресса и адекватные психологические защиты играют существенную роль в степени клинической тяжести климактерического синдрома и обусловленной этим фактором необходимости обращения за медицинской помощью.
Терапия женщин в климактерическом периоде
Терапия менопаузального синдрома сегодня представляет собой мультидисциплинарную проблему.
В настоящее время существует несколько стратегий лечения, которые включают:
• симптоматическое лечение;
• гормонально-заместительную терапию (ЗГТ);
• антидепрессивную терапию;
• психотерапию;
• сочетанные варианты лечения.
Психовегетативные синдромы климакса можно успешно купировать применением антидепрессантов. Сегодня убедительно показана высокая эффективность и безопасность применения последнего поколения АД — селективных ингибиторов обратного захвата серотонина (флуоксетин, сертралин, циталопрам и др.). АД назначаются при выраженных эмоционально-аффективных расстройствах, при наличии противопоказаний для ЗГТ, а также в тех случаях, когда женщина настроена против приема гормональных препаратов.
Таким образом, сегодня у практического врача имеется большой арсенал средств для купирования самых разнообразных проявлений климакса и восстановления качества жизни женщины.
Г. М. Дюкова, доктор медицинских наук
Отдел патологии вегетативной нервной системы ММА им. И. М. Сеченова, Москва
Определение болезни. Причины заболевания
Постменопауза — это один из периодов угасания репродуктивной функции, который начинается после менопаузы и длится до 65-70 лет или до конца жизни. Этот этап требует от женщины особого внимания к состоянию своего здоровья, так как в это время её организм подвержен развитию различных заболеваний.
Наступлению постменопаузы предшествуют пременопауза и сама менопауза .
Пременопауза — это период, когда месячные становятся нерегулярными. Он может длиться несколько лет до наступления последней менструации.
Пременопауза может наступить в любом возрасте за 1-3 года до менопаузы. Возраст начала данного периода зависит от генетических и индивидуальных особенностей женского организма. На этапе пременопаузы у женщины начинают проявляться вазомоторные и эмоционально-психические расстройства: появляются приливы, отмечается неустойчивость настроения, изменяется гормональный профиль, который определяется по анализам крови. Как правило, в это время начинает повышаться уровень ФСГ — гормона гипофиза, стимулирующего работу яичников. Уровень эстрогенов может оставаться в норме за счёт усиленной выработки ФСГ.
Так как яичники начинают неравномерно вырабатывать женские половые гормоны, цикл становится нерегулярным, а со временем полностью прекращается. Это говорит о том, что процесс созревания и выхода яйцеклетки уже не происходит.
Хаотичный выброс гормонов в период пременопаузы может приводить к различным женским заболеваниям:
Менопауза — это период, при котором менструации отсутствуют на протяжении одного года. Как правило, менопауза развивается в возрасте 50-55 лет. Наличие менструальноподобных кровянистых выделений в более позднем возрасте может свидетельствовать о гинекологической патологии, порой очень серьёзной, такой как рак гениталий. Это повод немедленно обратиться к врачу.
Наступление постменопаузы сопровождается признаками климакса, который беспокоит практически всех женщин (за редким исключением) . Его проявления зависят от исходного состояния здоровья, выработанных привычек поведения, адаптационных способностей организма, активности эндокринных систем и возможности вести здоровый образ жизни . Средняя продолжительность климакса составляет около 5 лет .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы постменопаузы
Все симптомы постменопаузы, сопровождаемой климаксом, можно разделить на три большие группы:
• вазомоторные и эмоционально-психические симптомы;
• урогенитальные и кожные симптомы;
Вазомоторные симптомы особенно выражены в первые несколько лет постменопаузы. К ним относятся:
• приливы, при которых повышается потливость и появляются красные пятна на лице, шее и груди (так называемое "сосудистое ожерелье") — могу наблюдаться на протяжении 7 лет и дольше ;
• головные боли;
• пониженное или повышенное давление.
Гипертония может носить "кризовый" характер с ярко выраженной психоэмоциональной окраской. Она сопровождается ознобами, сердцебиением, перебоями (аритмией), затруднением дыхания.

Эмоционально-психические симптомы возникают у 13 % больных . Они включают в себя раздражительность, сонливость, утомляемость, слабость, беспокойство, забывчивость, невнимательность, снижение либидо. У 10 % женщин в постменопаузе наблюдается депрессия.
У 13 % пациенток симптомы климакса протекают атипично с проявлением признаков, присущих аллергии: крапивницы, отёков на лице, вазомоторного ринита, непереносимости некоторых лекарств и продуктов питания . Эти проявления свидетельствуют об изменении иммунной реакции организма, которое произошло с наступлением менопаузы. Также пациентку могут беспокоить приступы бронхиальной астмы, которые не поддаются лечению традиционными методами.
Другим атипичным признаком постменопаузы является климактерическая миокардиодистрофия, которая сопровождается появлением боли в груди. Взаимосвязь между выраженностью такой боли и данными ЭКГ практически отсутствует: даже при выраженном болевом синдроме ЭКГ картина изменения либо незначительные, либо вовсе не выявляются.
Урогенитальные расстройства встречаются более чем у 50 % женщин старше 55 лет. К таким расстройствам относятся:
• сухость во влагалище;
• боль и кровянистые выделения во время и после полового акта;
• зуд и жжение в области половых органов;
• частые, болезненные, непроизвольные мочеиспускания;
• потеря мочи во время сна, кашля, чихания и физических нагрузок;
• императивные (непреодолимые) позывы к мочеиспусканию;
• снижение тонуса мышц промежности, которое приводит к опущению половых органов .
Женщины чаще всего стесняются говорить об этих симптомах. Однако умалчивать о них во время приёма не стоит, так как они могут повлиять на постановку диагноза и тактику лечения.
К кожным признакам наступления постменопаузы относится резкое старение кожи — она становится сухой и морщинистой. Также сохнут слизистые оболочки, наблюдается ломкость ногтей, сухость и выпадение волос. Все эти изменения связаны с нехваткой эстрогенов, которая снижает образование коллагена в соединительной ткани.
У некоторых женщин усиливается рост волос на лице и снижается тембр голоса. Такие изменения вызываются усиленной выработкой андрогенов в яичниках при условии дефицита эстрогенов.
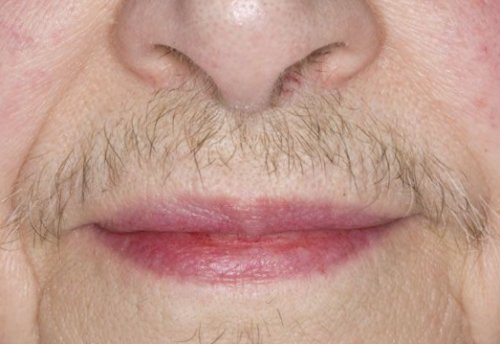
относятся:
• сердечно-сосудистые заболевания;
Все перечисленные симптомы постменопаузального климакса могут встречаться у любых женщин. Более лёгкое течение климактерического синдрома наблюдается у японок .
Патогенез постменопаузы
В основе всех изменений в постменопаузе лежит отсутствие синтеза эстрогенов. Яичники как бы "выключаются" и перестают выполнять репродуктивную функцию, производить яйцеклетки и вырабатывать гормоны для поддержания условий развития беременности. В ответ на недостаток эстрогенов гипофиз начинает усиленно синтезировать гонадотропин ФСГ. Поэтому в анализах крови у женщин в постменопаузе повышен уровень гормона ФСГ и снижен уровень эстрадиола .
Со временем функцию выработки эстрогенов для поддержания обменных процессов в организме берут на себя надпочечники. Также в метаболизм эстрогенов включается жировая ткань. Поэтому у женщин в постменопаузе преобладают такие фракции эстрогенов, как эстрон и эстриол. Однако компенсаторные возможности организма у всех женщин разные. Этим и объясняется разнообразие и выраженность клинических проявлений в постменопаузе.

Классификация и стадии развития постменопаузы
В зависимости от преобладания тех или иных возрастных проявлений постменопаузу принято делить на два периода:
• раннюю постменопаузу — первые 8 лет от окончания менопаузы;
• позднюю постменопаузу — более 8 лет после окончания менопаузы .
В раннюю постменопаузу
Эмоционально-психические проявления обычно появляются ещё до наступления постменопаузы и беспокоят женщину в течение года после её окончания. Вазомоторные симптомы в виде приливов и других соматических проявлений присоединяются в самом начале постменопаузы и могут сохраняться в течение 3-5 лет.
Спустя 2-5 лет от начала постменопаузы проявляются урогенитальные симптомы в виде сухости влагалища, неприятных ощущений при половом акте, частом мочеиспускании и недержании мочи. Также в этот период начинаются изменения со стороны кожи, волос и ногтей.
В позднюю менопаузу
Тяжесть течения климактерического синдрома, который сопровождает постменопаузу, зависит от количества приливов в день. Согласно классификации учёного-гинеколога Е. М. Вихляевой, выделяют три степени тяжести климакса:
• лёгкая — до 10 приливов в сутки;
• средняя — от 10 до 20 приливов в сутки;
• тяжёлая — более 20 приливов в сутки, присоединение общесоматической симптоматики, значительно нарушающей состояние пациентки или приводящей к временной потере трудоспособности .
Осложнения постменопаузы
Самый опасный перелом в постменопаузе — перелом шейки бедра. Он никогда не срастается самостоятельно, т. е. без реконструктивных операций, и часто приводит к инвалидизации больных.
Замечено, что развитию остеопороза особенно подвержены худощавые пациентки. Это связано с дефицитом жировой ткани, которая принимает участие в синтезе эстрогенов. Поэтому у женщин с умеренно развитой подкожно-жировой клетчаткой уровень эстрогенов выше.
• язвенного колита;
• нейродермита;
• бронхиальной астмы;
• артериальной гипертензии;
Диагностика постменопаузы
Первый этап диагностики включает в себя физикальное обследование
Далее врач смотрит на результаты общего и биохимического анализов крови
Также важно изучить гормональный профиль
Обязательным является обследование на раковые клетки — цитология и кольпоскопия. Данные исследования проводятся раз в год в связи с высокой частотой развития рака шейки матки и вульвы в период постменопаузы.
Кольпоскопия — это исследование шейки матки под микроскопом с обработкой шейки матки кислотным реактивом и красителями. Оно позволяет выявить морфологически изменённые клетки и участки на слизистой шейки матки и вульвы.

С целью выявления опухоли в молочных железах следует проводить маммографию — рентгенологический снимок груди в двух проекциях: прямой и косой (при необходимости — в боковой). В постменопаузе маммографию можно проводить в любой день. При отсутствии патологии маммография проводится раз в два года. Если при обследовании выявляются такие отклонения, как фиброзно-кистозная мастопатия, кисты молочных желёз, липомы или кальцинаты, то маммографию следует проводить ежегодно, чтобы отследить возможные изменения и вовремя диагностировать онкологический процесс.
В некоторых случаях производится ЭКГУЗИМРТ или КТ. Данные обследования показаны при подозрении на развитие осложнений постменопаузы: кардиомиопатии, изменения со стороны сердца, сосудов, скелета и пищеварительной системы, а также при подозрении на опухолевый процесс.
Для выявления остеопороза производится остеоденситометрия — рентгенологическое исследование, направленное на оценку минеральной плотности кости и риска потенциальных переломов. Как правило, исследуются поясничный отдел позвоночника и бедренная кость, реже — предплечье, пяточная кость или скелет целиком. Остеоденситометрия выполняется по показаниям один раз в год. Особой подготовки к исследованию не требуется .

Лечение постменопаузы
Лечение расстройств в постменопаузе должно начинаться с общих рекомендаций по изменению образа жизни: правильное питание, физическая активность, полноценный сон и отдых, устранение негативных факторов окружающей среды.
В последние десятилетия для лечения климактерических расстройств активно используются гормональные препараты. Они обладают рядом положительных эффектов:
• уменьшают частоту и тяжесть приливов;
• нормализуют настроение, снижают тревогу и чувство подавленности;
• замедляют процесс старения кожи, улучшают её внешний вид;
• способствуют профилактике остеопороза и переломов;
Гормональное лечение проводится не менее одного года (в среднем длится 3-5 лет). Если приливы не возвращаются, то приём гормональных препаратов следует прекратить.
В целом необходимость в проведении гормонотерапии существует вплоть до 60 лет. В более старшем возрасте у пациенток доминируют соматические заболевания, поэтому потребность в приёме гормональных средств сменяется необходимостью проведения специального лечения возникших болезней. Исключение составляют гормональные мази и свечи для местной терапии урогенитальных проблем — при необходимости их можно применять пожизненно .
Назначать гормональные препараты следует с учётом их противопоказаний
В последнее время для лечения климактерических расстройств в постменопаузе и профилактики остеопороза применяется препарат ливиал (тиболон, ледибон). Он оказывает эстрогеноподобное действие на те органы и ткани, которые испытывают дефицит эстрогенов. Особенно данный препарат подходит для пациенток с депрессией. Его можно принимать длительно.
Монотерапия эстрогенами показана женщинам с удалённой маткой. Они могут использоваться в виде таблеток (прогинова, эстрофем), гелей (дивигель, эстрожель) или пластырей (климара, дерместрил). Если же матка не удалена, то применять моноэстрогены также можно, но под прикрытием гестагенов.
При урогенитальных расстройствах назначают эстрогены в виде крема или свечей для местного применения, так как они стимулируют рост эпителия уретры. К таким препаратам относятся орниона, овестин, гинофлор Э, овипол клио и др. Местное лечение можно использовать длительное время, но непременным условием при этом должен быть ежегодный контроль мазков на онкоцитологию, трансвагинальное УЗИ матки и её придатков .
Альтернатива гормонотерапии
Заместительная гормональная терапия не является единственным способ лечения климакса при постменопаузе. Помимо неё существуют негормональные препараты. Их принято назначать при лёгком и среднетяжёлом течении климакса или наличии противопоказаний к гормонотерапии . К таким негормональным средствам относятся:
Для лечения остеопороза в постменопаузе применяют бифосфонаты: фосамакс, бивалос, бонвива, фороза. Они замедляют "рассасывание" костной ткани и увеличивают плотность костей. Также обязателен приём витамина Д и препаратов кальция .
Прогноз. Профилактика
Профилактика негативных последствий постменопаузы в первую очередь должна включать в себя изменение общего образа жизни:
• физические упражнения на свежем воздухе, быструю ходьбу не менее 40 минут в день, дозированные физические нагрузки не менее трёх раз в неделю (плавание, лечебная физкультура);
• отказ от вредных привычек;
• полноценный сон не менее восьми часов день ;
• выполнение всех рекомендаций врача;
• правильное питание;
• дополнительный приём кальция для профилактики остеопороза;
• приём витамина Д по 800 МЕ в день .
Правильное питание предполагает низкоуглеводную диету, богатую растительной клетчаткой, фрукты, хлеб из муки грубого помола, злаковые и молочные продукты, богатые кальцием. Необходимо ограничить употребление животных жиров и соли. Желательно два раза в неделю устраивать "рыбные" дни.
Кардинальным образом на течение постменопаузы могут повлиять заинтересованность пациентки в ведении активного образа жизни: рукоделие, чтение книг и другое хобби, любимая работа, совместные мероприятия с друзьями и родственниками, приносящие удовольствие. От этих критериев зависит течение постменопаузы и появление тех или иных осложнений .

